
Cuidadores y Alzheimer
Ana Arbones
Bienvenidos a nuestro podcast sobre cuidadores y Alzheimer. Un espacio abierto, vuestro espacio, un sitio en el que podemos compartir información, conocimientos y experiencias.
- 28 minutes 18 seconds23.- Nutrición en geriatría
Hablar de nutrición en geriatría es hablar de salud. Definimos salud como un estado de bienestar físico, mental y social, y no solo la ausencia de enfermedad. Para obtener este estado de salud, además de los factores ambientales y sociales, es importante una correcta nutrición y un ejercicio físico adecuado a cada situación.
Cuando hablamos de malnutrición nos referimos a que la ingesta es inadecuada con respecto a las necesidades totales de nutrientes.
La malnutrición en geriatría es por desgracia un problema demasiado frecuente y suele producirse a través de cuatro mecanismos:
- Pérdida de apetito, bien como consecuencia de enfermedades psiquiátricas o bien como efecto secundario de enfermedades crónicas y de la medicación que llevan asociadas.
- Dificultades para comer por problemas en la boca (falta de dientes, dentadura postiza que no se sujeta bien, etc.) o por problemas de movilidad en general.
- Pérdida de peso sin perder el apetito por un cuadro de mal absorción o por un aumento de necesidades energéticas como por ejemplo la enfermedad de Parkinson
- Factores sociales como aislamiento, perdida de seres queridos, dificultad para comprar y cocinar (hombres principalmente).
La malnutrición está directamente relacionada a una mayor mortalidad en ancianos ya que conlleva un claro empeoramiento del estado general lo que se traduce en:
- Mayor dependencia
- Empeoramiento de las patologías crónicas
- Disminución de la capacidad respiratoria
- Empeoramiento de la función cognitiva
- Mayor riesgo de caídas
- Mayor riesgo de ulceras por presión
- Anemia
- Inmunosupresión, es decir, su cuerpo ya no tiene defensas para responder ante ninguna enfermedad.
Es por tanto de vital importancia detectar este problema de forma precoz e iniciar un tratamiento nutricional adecuado a sus necesidades. Ante las primeras sospechas no dudéis en consultar con vuestro médico o farmaceútico.
Factores de riesgo para una nutrición en geriatría deficiente
Las causas que principalmente provocan los problemas de nutrición en geriatría son:
- Factores sociales: Institucionalización, problemas económicos, bajo nivel cultural o vivir solo.
- Factores funcionales: pérdida de autonomía o imposibilidad de autoalimentarse.
- Factores físicos y médicos: mal estado de la boca, problemas de deglución, fármacos, alcohol o enfermedades como EPOC, hipertiroidismo, malabsorción, artritis reumatoide o cáncer.
- Factores psicológicos y cognitivos: depresión, ansiedad, deterioro cognitivo.
Existe un test muy sencillo y fácil de realizar que se llama “DETERMINE” y que consta de 10 preguntas sobre hábitos dietéticos y salud en general, las preguntas son las siguientes:
- Padezco una enfermedad o afección que me ha hecho cambiar el tipo o la cantidad de alimento que consumo – 2 puntos
- Consumo menos de 2 comidas al día – 3 puntos
- Consumo pocas frutas, verduras o productos lácteos – 2 puntos
- Consumo 3 o más vasos de cerveza, vino o licor diariamente – 2 puntos
- Tengo problemas de los dientes o la boca que dificultan mi alimentación – 2 puntos
- No siempre dispongo del dinero suficiente para adquirir los alimentos que necesito – 4 puntos
- Como solo la mayoría de las veces – 1 punto
- Consumo 3 o más medicamentos por día – 1 punto
- Sin proponérmelo he perdido o aumentado más de 4,5Kg. en los últimos 6 meses – 2 puntos
- No siempre soy físicamente capaz de hacer la compra, cocinar o alimentarme – 2 puntos
El total de este test son 21 puntos, y una puntuación superior a 6 sugiere ya un alto riesgo de desnutrición y la necesidad de una valoración más detallada por parte del médico de cabecera.
Índice de masa corporal (IMC)
Otra señal de alarma debe ser un IMC bajo, por debajo de 20.
Os recuerdo que el IMC= Peso (Kg.)/talla2 (m2)
Si hablamos de personas a las que no podemos realizar una medición correcta de la talla se usa la fórmula de la altura desde la rodilla al suelo:
Hombre: T= (2,02 x altura de rodilla) – (0,04 x edad) + 64,19
Mujer: T= (1,83 x altura de rodilla) – (0,24 x edad) + 84,88
Lógicamente estas son pruebas de “andar por casa” para que podamos detectar posibles problemas de malnutrición. Una vez detectados debemos ponerlo en conocimiento del médico para que valore si necesita realizar pruebas bioquímicas u otro tipo de valoraciones.
Requerimientos nutricionales en geriatría
El requerimiento nutricional es la energía procedente de los alimentos necesaria para satisfacer las necesidades de un individuo de tal forma que se encuentre en buen estado de salud. Debe haber por tanto un equilibrio entre ingesta y gasto energético.
En el anciano las necesidades son menores debido a que los tejidos y masa muscular disminuyen su metabolismo (se estima que es un 6% por década a partir de los 30 años) y también a una menor actividad física que conlleva un menor gasto energético.
Las recomendaciones para nutrición en geriatrís de la Academia Nacional de Ciencias de Estados Unidos sobre el reparto calórico son las siguientes:
- 45-65% como hidratos de carbono
- 20-35% como lípidos
- 10-35% como proteínas
Es necesario hacer algunos matices al respecto:
Proteínas
Hay estudios y opiniones muy diferentes que estiman la necesidad de aporte proteico, variando desde 0,6gr/kg/día a 1,25gr/kg/día, es decir, más del doble. La medida más consensuada es entre 0,9 y 1,1gr/kg/día.
Según la Academia Nacional de Ciencias se estima en:
- 46gr/día en mujeres de 160cm. de altura y 60kg. de peso
- 56gr/día en hombre de 173cm. de altura y 77Kg. de peso
Podemos encontrar proteínas de origen animal en la carne, huevos, pescado y productos lácteos o bien de origen vegetal como la soja, frutos secos, champiñones, cereales o legumbres.
Se recomienda que un 60% del aporte total de proteínas sea de origen animal y el otro 40% de origen vegetal.
Hidratos de carbono
El tipo de carbohidrato consumido puede afectar considerablemente a la respuesta insulínica y termogénica. Las fuentes alimentarias de hidratos de carbono son muy diversas: cereales, azucares, tubérculos, legumbre, frutas o verduras.
Es importante que la mayor parte de estos carbohidratos sean complejos con bajo índice glucémico, es decir, que no eleven mucho la glucemia después de la comida.
Es aconsejable que una parte de los hidratos de carbono de la dieta sean ricos en fibra, para que de este modo se puedan cubrir más fácilmente los requerimientos diarios de este componente de la dieta.
La fibra dietética tiene muchos efectos beneficiosos para el organismo: ayuda a disminuir los niveles de colesterol (especialmente el LDL), mejora el tránsito intestinal, enlentece la absorción de glucosa y disminuye por tanto la secreción de insulina. También previene la formación de divertículos y el estreñimiento al incrementar el bolo fecal.
Pero no todos los efectos son beneficiosos ya que la ingesta habitual de fibra reduce la absorción de vitaminas, minerales, proteínas y calorías.
El consumo de fibra debe acompañarse siempre de un aporte hídrico suficiente, sobre todo en los ancianos.
Lípidos
Como he indicado antes la ingesta de lípidos o grasas recomendada en nutrición en geriatría es del 20-35% del valor calórico total, pero de este porcentaje debemos diferencia tres grupos de acuerdo a su estructura química:
- Ácidos grasos monoinsaturados con una aportación de algo más del 10%, son altamente beneficiosos para nuestra salud y podemos encontrarlos en nuestro delicioso aceite de oliva o en frutos secos como las almendras o avellanas.
- Ácidos grasos poliinsaturados con una aportación de algo menos del 10%, son de 2 tipos:
- Ácido graso Omega-3 o ácido linolenico, presente en pescados azules, marisco, aceites de pescado, de semillas y en verduras de hoja verde
- Ácido graso Omega-6 o ácido linoleico, presente en el aceite vegetal de semillas como girasol, cártamo, soja o maíz.
- Ácidos grasos saturados que debemos consumir con mayor moderación, con una aportación de algo menos del 8% y que encontramos en grasas de origen animal como la vaca o el cerdo, y derivados como la mantequilla. De origen vegetal hay una excepción que es el aceite de coco.
Vitaminas
Las necesidades de vitaminas están bien establecidas en la infancia, juventud y edad adulta, y son muy fáciles de alcanzar si la persona está sana y toma una alimentación suficiente y equilibrada. Sin embargo establecer los requerimientos de vitaminas en edad avanzada resulta más complejo, ya que tanto nutricionistas como geriatras intentan no solo establecer los requerimientos óptimos para un anciano sano, sino además intentar prevenir enfermedades frecuentes como puede ser el aporte de vitamina D para la prevención de osteoporosis.
Además, no siempre resulta fácil establecer la frontera entre el anciano “sano” y el que padece una ligera malnutrición, tan frecuente en esta franja de edad.
A continuación os dejo una tabla con los aportes recomendados de vitaminas para adultos mayores, tanto las hidrosolubles como las liposolubles.

Aporte de vitaminas recomendado para una adecuada nutrición en geriatría
Minerales
Al igual que ocurre con las vitaminas, es importante ingerir la cantidad correcta de minerales para mantener un buen estado de salud e igualmente también el aporte correcto para una persona sana no debe preocuparnos si la dieta es suficiente y equilibrada.
Las necesidades diarias de minerales en personas mayores son similares a los de cualquier persona adulta. Los ancianos tienen un riesgo mayor de padecer déficit de algún mineral con relación a la población de edad más joven. En especial, los ancianos presentan un riesgo de padecer déficit de calcio, hierro y cinc, minerales de gran importancia nutricional en la población de edad.
A continuación os dejo una tabla con los aportes diarios recomendados:

Aporte de minerales recomendados para una adecuada nutrición en geriatría
Requerimientos de agua
La necesidad de beber una cantidad correcta de agua es importante a todas las edades, pero especialmente en la infancia y en la edad avanzada. En los ancianos que tienen una inferior cantidad de agua en su composición corporal y una menor capacidad de regulación a través de la sensación de sed, el menor aporte hídrico puede conducir a situaciones de deshidratación en algunas alteraciones patológicas.
La deshidratación es un problema demasiado común en el anciano, especialmente el institucionalizado, las necesidades de agua se estiman en 1ml por kilocaloría ingerida o bien 30ml por cada kg. de peso al día.
Como una parte importante del aporte hídrico se cubre con la alimentación, suele ser suficiente para cubrir las necesidades hídricas la ingesta diaria de 1.000-1.500 ml de agua u otros líquidos.
Un bajo aporte de agua y líquidos provoca estreñimiento, impactación fecal, cuadro confusional, deterioro funcional o incluso muerte. Debemos vigilar por tanto que la ingesta sea adecuada, especialmente en personas dependientes o con demencias.
Alimentación equilibrada y ejercicio físico
Para conseguir un envejecimiento saludable, las dos actuaciones claves que hoy por hoy nos van a ayudar a conseguirlo son el ejercicio físico y una alimentación adecuada.
Dieta y alimentación adecuadas
Ya hemos visto cuales son los requerimientos nutricionales de las personas mayores y en qué proporción deben estar en la dieta, pero comer bien debe ser un placer además de un beneficio para la salud, por eso en mi opinión es mejor no estar contando gramos ni cantidades de vitaminas, proteínas o minerales.
Lo mejor es asegurar todos los nutrientes esenciales con una adecuada mezcla de alimentos provenientes de 5 grandes grupos:
- Cereales
- Leche y derivados
- Frutas y vegetales
- Carne, pescado y huevos
- Grasa y aceites
Os pongo a continuación una imagen con la pirámide de alimentación que se recomienda en personas de más de 70 años. Esta pirámide está recogida de la Sociedad Española de Nutrición Comunitaria (SENC).

Pirámide alimentícia en personas mayores
Las necesidades energéticas de una persona mayor son menores que en personas adultas jóvenes pero los requerimientos de la mayoría de nutrientes esenciales no varía. Hay que elegir por tanto alimentos con elevada densidad de nutrientes y consumir alimentos con efectos protectores como pescado, ajos, cebollas, coles, verduras, tomates, cítricos, uvas, fresas o aceitunas.
La principal recomendación que debemos dar a nuestros ancianos para llevar una dieta saludable es que debe ser rica y variada y no modificar las características fundamentales de la dieta mediterránea:
- Elevado consumo de frutas y vegetales que aporten grandes cantidades de vitamina C, Beta carotenos y fibra. Una adecuada ingesta de fibras (40gr./día) puede ayudar a combatir el enlentecimiento del ritmo intestinal.
- Consumo elevado de aceites vegetales, sobre todo aceite de oliva, que aportan ácidos grasos monoinstaurados que previenen la enfermedad cardiovascular.
- Elevado consumo de pescados que aportan proteínas y ácidos grasos poliinsaturados, sobre todo del grupo Omega-3 que también ayuda a prevenir la enfermedad cardiovascular. Son además una buena fuente de proteína y vitamina D.
- Alto consumo de leche que aporta proteínas y calcio.
- Bajo consumo de mantequillas o margarinas que son ricas en ácidos grasos saturados.
- Moderado consumo de azúcar: es una fuente agradable de energía y puede ayudar al consumo de otros alimentos.
- Limitar o eliminar el consumo de sal si existe hipertensión arterial.
- Moderado consumo de alcohol.
- Prevenir la deshidratación con una ingesta de entre 20 y 45ml. /kg. de peso al día. Lógicamente esta cifra puede ser muy variable en función del clima, del sudor, del peso, del ejercicio físico, etc. Pero es importante insistir en este tema ya que con la edad disminuye la sensación de sed y aumentando mucho la incidencia de deshidratación.
- Mantener una adecuada exposición al sol para mantener niveles adecuados de vitamina D, si esto no es posible hay que valorar aportes extra.
Es importante recordar que un cambio en la dieta debe ser siempre con el consenso de la persona mayor, valorando sus gustos, su situación socioeconómica y sus posibles limitaciones funcionales y mentales.
Ejercicio físico
La actividad y el ejercicio físico es beneficioso para la salud, hay que tener presente que con la edad normalmente se tiende a una vida más sedentaria por lo que hay que intentar estimular la actividad física en función de las posibilidades de cada persona.
Una actividad física adecuada tiene multitud de beneficios:
- Disminuye la pérdida de masa ósea
- Disminuye los lípidos sanguíneos
- Reduce la glucemia y el riesgo de diabetes
- Mejora la salud cardiovascular
- Mejora la masa y la fuerza muscular
Existe además un alto grado de relación entre los factores de riesgo de discapacidad y la vida sedentaria. Mediante el ejercicio físico regular podemos ayudar a mejorar y disminuir el riesgo de:
- Deterioro cognitivo
- Depresión y ansiedad
- Obesidad
- Sarcopenia
- Osteopenia
- Disminución de la capacidad aeróbica
- Disminución de la fuerza y resistencia muscular
- Disminución de la flexibilidad
- Alteración del equilibrio y la marcha, caídas
- Enfermedad cardiovascular
- Enfermedad pulmonar crónica
- Diabetes
- Hipertensión
- Hiperlipemia
- Dolor lumbar
- Artrosis
- Osteoporosis
- Enfermedades vasculares
- Accidentes cerebrovasculares
Es evidente por tanto que el ejercicio físico puede modificar los factores de riesgo de discapacidad y ayudar a la prevención y control de enfermedades crónicas.
La prescripción de ejercicio físico debe basarse en cuatro pilares:
- Cambiar un estilo de vida sedentario a uno más activo.
- Modificar los factores de riesgo de discapacidad y las enfermedades que lo favorecen.
- Mantener o mejorar la capacidad de ejercicio en todas las esferas: fuerza, equilibrio, flexibilidad y capacidad aeróbica.
- Promover la interacción y el intercambio social.
Las recomendaciones de ejercicio físico para prevención y tratamiento de la discapacidad se dividen en tres modalidades:
Entrenamiento de resistencia
Frecuencia: 2-3 días/semana
Volumen: de 1 a 3 series de 8-10 repeticiones, trabajando 8-10 grupos musculares
Intensidad: 80% del ritmo cardiaco máximo
Medidas de seguridad: Velocidad baja, un día de descanso entre sesionesEl entrenamiento de resistencia consigue incrementar la fuerza y la masa muscular, puede ser realizado por personas muy ancianas y con escasa reserva física.
Este tipo de entrenamientos deberían ser establecidos por un profesional sanitario cualificado: medico, geriatra, fisioterapeuta, para estar seguros de que el trabajo realizado es correcto y adecuado a cada persona.
Entrenamiento cardiovascular
Frecuencia: 3-7 días/semana
Volumen: 20-60 minutos
Intensidad: 45-80% del ritmo cardiaco máximo
Medidas de seguridad: actividad de bajo impacto, sin llegar a la extenuaciónEste tipo de entrenamiento debe incrementar el trabajo aeróbico, caminar es el ejercicio más recomendable en este caso.
Entrenamiento de equilibrio
Frecuencia: 1-7 días/semana
Volumen: 1 o 2 series 4-10 ejercicios diferentes enfatizando posturas dinámicas
Intensidad: Dificultad progresiva según tolerancia
Medidas de seguridad: Ambiente seguro o con monitorEl Tai-Chi, Pilates, yoga o danza son un buen ejemplo de este tipo de entrenamiento aunque también pueden integrarse en la vida cotidiana, por ejemplo cuando se está de pie hacer ejercicios levantando un pie durante 15-30 segundos y luego el otro.
Alimentación modificada
Siempre que sea posible debemos intentar cubrir todas las necesidades alimenticias a través de la alimentación tradicional, sin embargo, cuando esta no es suficiente, debemos buscar la forma de que la persona ingiera toda la variedad de nutrientes que necesita para estar sano.
La alimentación modificada es aquella que se adapta a las diferentes condiciones clínicas permitiendo, además de nutrir, conservar el placer de comer y facilitar la preparación si la persona tiene dificultad para hacerlo.
Antes de introducir ningún suplemento en la dieta a una persona mayor es de vital importancia que consultéis con vuestro médico o farmacéutico para que os indiquen las pautas a seguir y los suplementos adecuados a cada necesidad.
¿Cuándo está indicado introducir alimentación modificada?
- Situaciones de malnutrición calórica o proteica
- Cuando hay requerimientos especiales de energía y nutrientes
- Limitación para ingerir, digerir, absorber o metabolizar alimentos ordinarios o ciertos nutrientes contenidos en ellos
- Ingesta inferior a 1000Kcal/día y/o inferior a 30gr de proteína/día, o no cubrir el 50% de los requerimientos nutricionales.
Se establecen 3 grupos dentro de la alimentación modificada:
1.- Enriquecedores de la dieta
Son nutrientes o alimentos, que añadidos a los alimentos tradicionales permite mejorar sus características nutricionales y aumentar el aporte calórico.
Se pueden utilizar distintas preparaciones, a continuación os describo las más habituales:
- Leche, normalmente sin lactosa:
- Utilizarla como bebida y en cocciones cuando sea posible.
- Enriquecer la leche con leche en polvo entera o descremada (10 cucharadas de leche en polvo por litro de leche).
- Puede utilizarse esta leche para preparar batidos, postres, sopas y purés o bien tomarla con cereales, con cacao en polvo o jarabes de fruta.
- Añadir fruta fresca o en almíbar para preparar batidos.
- Agregar una cucharada de leche en polvo a los purés.
- Añadir salsa bechamel a los platos como verduras o patatas.
- Queso:
- Fundido en tortillas, puré de verduras, de patatas, etc.
- Rallado en sopas, cremas, purés, etc.
- Yogur
- Utilizarlo para preparar batidos con frutas.
- Añadirle cereales del desayuno, azúcar, miel.
- Enriquecerlo con leche en polvo o condensada
- Huevos
- Batirlo y agregarlo a purés de patata, sopas, cremas, batidos de leche o helados.
- Añadir más claras a postres como flan o natillas.
- Carnes y pescados
- Añadirlos a purés de legumbres, verduras, etc.
- Aceites y grasas
- Utilizar nata, crema de leche y mantequilla, mayonesa y otras salsas.
- Agregarlos a postres, purés de todo tipo (verduras, cereales, carne, pescados, huevos).
- Frutos y frutas secas
- Trocearlos y añadirlos como complemento en batidos, cremas, purés.
- Azúcar y miel
- Agregar a los zumos, batidos y postres en general.
- Cacao en polvo y chocolate
- Agregar a los batidos y postres en general.
- Galletas
- Consumirlas trituradas principalmente en desayunos y meriendas.
Como veis este listado no deja de ser comida casera con algo de suplementación para intentar que la dieta sea más completa.
2.- Dietas trituradas de alto valor nutricional
Es muy habitual la preparación de alimentos triturados en hospitales, residencias o centros con alto porcentaje de población anciana o enferma. Está claro que este tipo de comida servirá de ayuda para personas con dificultades de masticación o deglución, personas debilitadas o en riesgo de malnutrición.
Sin embargo este proceso genera una serie de inconvenientes, debido a que los purés son una selección de gran cantidad de alimentos, por supuesto sin espinas ni huesos, que luego se diluyen con caldos. Esto genera:
- Necesidad de ingesta de volúmenes muy grandes para cubrir las necesidades nutricionales por lo que en personas debilitadas puede generar desnutrición ya que no son capaces de ingerir toda la cantidad de puré necesario.
- Rechazo del sabor derivado de la repetición o de sabores extraños y no habituales para el anciano.
- La manipulación puede afectar a la salud microbiológica si no se extrema la precaución.
Cuando los enriquecedores de la dieta que hemos visto antes son insuficientes, el siguiente paso es adquirir preparados para comidas y cenas con purés ya listos para consumir, solo hay que calentarlos. Son los clásicos potitos pero preparados para adultos.
También se pueden encontrar purés instantáneos, liofilizados, que se encuentran en polvos y tan solo hay que reconstituirlos con agua, leche, caldo o aceite.
En general son purés variados de carnes, pescados, huevos, verduras, legumbres y hortalizas con un alto contenido en proteínas y micronutrientes pero con bajo contenido en sodio, colesterol o grasa saturada.
También existen potitos preparados para desayunos y meriendas a base de cereales y frutas.
Estos alimentos tienen una elevada densidad nutricional pensada y adaptada para el adulto mayor y su principal ventaja es que con volúmenes de ingesta muy bajos se consigue cubrir todas las necesidades nutricionales de la persona mayor.
3.- Modificadores de la textura
Las personas que padecen disfagia o dificultad para comer pueden encontrarse con que no son capaces de ingerir solidos (disfagia principalmente esofágica) o líquidos ya que les provocan atragantamiento.
Hay que adaptar la alimentación a las necesidades de cada paciente ya que presentan un elevado riesgo de sufrir malnutrición o deshidratación.
Los modificadores de la textura pueden ser:
- Espesantes, constituidos por almidones modificados y maltodextrinas que espesan instantáneamente los líquidos o purés, tanto fríos como calientes, y permiten darle la textura adecuada. No afectan al sabor del alimento.
- Agua gelificada, es una bebida saborizada en textura gel. Se presenta en muchos sabores para adaptarse a los gustos de todas las personas y es muy útil para hidratar cuando existe disfagia para líquidos.
- Bebida espesada, es una bebida a modo de zumo con textura tipo miel que ya está preparada para abrir y servir
En resumen vemos que en numerosas ocasiones puede bastar con la alimentación tradicional añadiendo enriquecedores de la dieta y que si esto no es suficiente debemos considerar añadir alimentación modificada que puede alternarse con platos caseros, mezclarse con ellos o sustituirlos.
Os dejo un enlace a nuestra web donde podréis ver diferentes presentaciones de productos para alimentación modificada:
https://www.ortoweb.com/salud/parafarmacia-1/alimentacion-adultos-1
Existen una enorme variedad en el mercado y muchos ellos están financiados por la Seguridad Social así que razón de más para consultar previamente con vuestro médico o farmacéutico.
Todas las recomendaciones que os acabo de dar están hechas y recomendadas para mejorar el estado nutricional del anciano en general, pero existen numerosas situaciones más delicadas que deben ser tratadas de forma más especial como pueden ser la nutrición enteral y parenteral, nutrición en estados de demencia, enfermedad de Parkinson, nutrición en ulceras por presión, nutrición en diabetes, obesidad, estreñimiento, etc.
Voy a dedicar un episodio completo a tratar por separado cada una de estas situaciones especiales, así que os invito a escuchar el próximo capítulo.
En nuestra ortopedia on line ortoweb.com podréis encontrar todo tipo de ayudas técnicas y productos de apoyo para adaptar la vivienda a las necesidades de la persona que cuidáis, para que tanto enfermo como cuidador podáis tener la mayor calidad de vida posible: sillas de ruedas, andadores, ayudas técnicas para el hogar como barras y asideros, elevadores para el WC, sillas y banquetas de ducha, etc.
Contamos con un gran equipo técnico con muchos años de experiencia para aconsejaros si no sabéis cual es el producto más adecuado a vuestras necesidades.
Nuestro equipo técnico esta para ayudaros si tenéis alguna duda en el 976 900 902 o en [email protected]
Nos vemos en el próximo capítulo.
Saludos
Ana Arbonés Mainar
Farmaceútica
Técnico ortopédicoLa entrada 23.- Nutrición en geriatría aparece primero en Cuidadores y Alzheimer.
25 October 2016, 10:14 am - 16 minutes 51 seconds22.- Por un plan nacional contra el Alzheimer en España
Buenos días amigos, bienvenidos a la segunda temporada de Cuidadores y Alzheimer.
No es casualidad, como seguro ya os suponéis, que empiece la temporada hoy día 21 de septiembre ya que hoy se celebra el día mundial del Alzheimer. Voy a aprovechar este día para ser un poco reivindicativa en favor de los 6 millones de personas que hay en España afectadas por esta enfermedad.
De estos 6 millones, 1,2 se estima que son enfermos pero todo el resto son familiares o cuidadores que se han visto implicados en este problema que empieza a tomar unas dimensiones demasiado desproporcionadas para la poca importancia que se le está dando.
Os adjunto el enlace al capítulo 19 en el que hablábamos del Alzheimer en cifras por si queréis repasar los escalofriantes números relacionados con la enfermedad que tenemos en la actualidad y los aún más escalofriantes números que van a llegar en pocos años si no se hace nada al respecto.
https://www.ortoweb.com/podcast/19-el-alzheimer-en-cifras-informes-y-estadisticas/
Seguro que dada la situación que tenemos ahora aquí en España, a muchos políticos (me da igual que sean rojos, azules o verdes) se les llena la boca hablando de lo importante que es la prevención, el cuidado de la persona con Alzheimer y de lo mucho que ellos harían si estuvieran en el gobierno, pero, ¿Qué es lo que se debe hacer?
Para empezar, lo primero y más necesario es crear un Plan nacional contra el Alzheimer. Es decir, una serie de medidas y protocolos que regulen la situación de los enfermos, sus derechos, sus tratamientos y que esta normativa sea homogénea en todas las Comunidades Autónomas.

Es urgente la creación de un plan nacional contra el Alzheimer en España
A finales de 2015 había 19 países en los que se ha realizado y se ha aprobado un plan nacional de demencia, 9 de ellos europeos.
Aquí en España, en el año 2007, se creó por orden ministerial el Centro de Referencia Estatal de Atención a Personas con Enfermedad de Alzheimer de Salamanca (dependiente del Ministerio de Sanidad, a través del IMSERSO).
En su web podréis encontrar una información fabulosa, cursos para cuidadores, información sobre I+D o una guía de asociaciones de España, sin duda os recomiendo visitar y consultar su web, os dejo el enlace:
http://www.crealzheimer.es/crealzheimer_01/index.htm
Sin embargo, una de las labores que se le encomendó a este centro fue “la de crear un centro de innovación y poner en marcha estrategias compartidas para la atención socio-sanitaria de estos pacientes”, pero por desgracia aún no se ha conseguido desarrollar este trabajo.
También contamos con el ‘Grupo Estatal de Demencias’, una red nacional de profesionales e investigadores, donde también participan los colectivos de pacientes (este grupo está dirigido por el actual director general del IMSERSO). El objetivo de este grupo es “crear estrategias nacionales con las que dar una respuesta a esta enfermedad, desde el punto de vista socio-sanitario, jurídico y de investigación”.
Pero aun con todo esto en España estamos por detrás de otros países que si cuentan con un plan nacional contra el Alzheimer y una estrategia de choque.
En Europa ahora mismo hay nueve países con una estrategia nacional, Dinamarca, Irlanda, Italia, Luxemburgo, Malta, Países Bajos y Reino Unido. Mención aparte merece Francia que está ya desarrollando su tercer plan nacional contra el Alzheimer.
En Alemania por ejemplo existen las ‘casas de Alzheimer’, unas ventanillas únicas donde se han centralizado todas las gestiones para tramitar los recursos sociales y administrativos, ¿Qué bien suena verdad?
Y en el resto del mundo contamos con 10 países que también han desarrollado una estrategia contra la terrible pandemia que se nos viene encima, por ejemplo: Australia, Chile, Corea del Sur, Costa Rica, Japón, Perú, Suiza o Estados Unidos.
Vamos a repasar un poco los contenidos generales que estos países han desarrollado para ver cómo podríamos mejorar la situación que ahora mismo se vive en España.
La información que os voy a exponer ahora está recogida de un informe de ADI (Alzheimer’s Disease International), la asociación más importante a nivel mundial en este campo.
Si queréis leer el informe completo os dejo el enlace:
https://www.alz.co.uk/sites/default/files/pdfs/global-dementia-plan-report-SPANISH.pdf
Que debe contemplar un plan nacional contra el Alzheimer
De acuerdo a la definición de la OMS en el año 2008 “Los Planes Nacionales de Demencia se deben basar en la situación específica, el contexto y los métodos de cada país. Los enfoques para mejorar la asistencia para las personas con demencia deben corresponder a los problemas encontrados en cada país y abordarlos”.
Está claro que cada país tendrá una situación diferente en función de su sistema de salud y de los recursos económicos y socio sanitarios de los que disponga, pero hay establecido un consenso de 10 áreas principales que deben ser abordadas, vamos a describirlas.
1.- Aumento de la sensibilización y de la formación
Todos los planes incluidos en este estudio reconocen que existe un estigma asociado a la demencia, por lo que una mejor comprensión de la enfermedad puede ayudar a afrontar mejor el problema.
- Campañas de concienciación y sensibilización
- Promoción del diagnóstico precoz
- Línea de ayuda y asistencia
2.- Mejora del diagnóstico y el tratamiento (precoz)
El diagnóstico es importante, ya que permite el acceso a tratamiento, asistencia y apoyo. Las acciones van desde crear clínicas o unidades de demencia, hasta crear un nuevo servicio específico para el diagnóstico precoz y la formación de especialistas para proporcionar una evaluación rápida y un diagnóstico preciso.
3.- Mejora del apoyo disponible en el hogar
Es importante la creación de programas para involucrar y estimular a los pacientes con demencia, mejorar la disponibilidad de actividades de ocio y, en general, apoyarles para que su vida tenga sentido.
Las evaluaciones de los ajustes que conviene realizar en la vivienda, la rehabilitación y la estimulación cognitiva en el hogar son importantes para las personas con demencia.
4.- Fortalecimiento del apoyo disponible para los familiares cuidadores
La gran labor de los familiares cuidadores es ampliamente reconocida por todas las partes implicadas como un factor clave para contribuir a la calidad de vida de las personas con demencia por lo que es imprescindible la puesta en marcha de grupos de apoyo o escuelas para los familiares cuidadores, para reforzar y mejorar el apoyo en el hogar y crear varios tipos de servicios de asistencia.
5.- Mejora de la asistencia residencial y hospitalaria
Dependiendo de los países se contempla desde la creación de unidades específicas para diferentes grupos de pacientes (por ejemplo, personas con demencia y problemas de comportamiento, jóvenes con demencia u otros) hasta los requisitos para transformar los centros hospitalarios para crónicos a largo plazo en instalaciones especializadas.
De cualquier forma la asistencia debe ser especializada y los profesionales sanitarios expertos en esta enfermedad.
6.- Mejora de la integración de los itinerarios y coordinación de la asistencia
Se necesitan opciones de asistencia coordinada que satisfagan los deseos y las necesidades de las personas en las distintas etapas de la demencia.
Es importante asignar puntos únicos de contacto o coordinadores individuales para mejorar la coordinación entre todas las partes involucradas en la prestación de asistencia a cada persona. El objetivo es claro, facilitar y mejorar el acceso al tratamiento, a la asistencia y el apoyo en los distintos momentos del proceso.
7.- Mejora de la formación de los profesionales sanitarios
Todos los profesionales que intervenimos en la prestación de asistencia para las personas con demencia debemos estar en constante aprendizaje y formación. La formación debe abarcar una amplia variedad de entornos, incluidos los hospitales.
8.- Control de progreso
Esto se refiere a las actividades de seguimiento y la recopilación de información sobre las características de los pacientes, los datos epidemiológicos y los indicadores de calidad de la asistencia.
No basta con todo lo que estamos enumerando, debe haber una vigilancia que garantice que esto se cumpla.
9.- Compromiso con la investigación
Está claro que la investigación es la única forma de encontrar una solución a esta terrible enfermedad. En Francia, por ejemplo, cuatro años después de la aprobación del Plan Nacional de Demencia, se han destinado más de 165 millones de euros a investigación para financiar 143 proyectos para los que se contrató a 138 nuevos investigadores. Noruega también se centra en la investigación como un aspecto clave de su plan de demencia.
10.- Reconocimiento de la función de la tecnología innovadora
Apoyo a las tecnologías innovadoras, como la tecnología para la adaptación del hogar en relación al deterioro cognitivo de las personas con demencia y la tele asistencia para el apoyo de las personas con demencia y sus cuidadores.
Aunque estas son las 10 áreas más importantes y urgentes a tratar, también se recogen otros aspectos que no deben quedar en el olvido:
- Los cuidados paliativos y la asistencia al final de la vida
- Las consideraciones éticas y los derechos de las personas con Alzheimer y otras demencias
- El establecimiento de redes de apoyo para los enfermos y sus cuidadores
Como ejecutar un plan nacional contra el Alzheimer y otras demencias
Desarrollar un plan nacional contra el Alzheimer es el primer paso, pero el cumplimiento es un gran desafío, es importante conocer los factores que pueden facilitar la ejecución eficaz de dichos planes.

Entre todos podremos conseguir el desarrollo de un plan nacional contra el Alzheimer
Sobre la base de las experiencias en otros países se considera que hay siete factores que determinan la eficacia en la ejecución de un plan. Son los siguientes:
1.- Reconocimiento de la demencia como una prioridad de salud pública
El enfoque de los responsables políticos se ha centrado por lo general en las etapas media y avanzada de la enfermedad, lo cual es comprensible dado que el diagnóstico se suele realizar hacia el final de la vida de una persona. Sin embargo es importante adoptar un enfoque de salud pública más integral, que garantice un apoyo suficiente también en las primeras etapas y un diagnostico precoz.
Se estima que una estimulación cognitiva adecuada durante la primera fase de la enfermedad retrasa alrededor de 500 días el ingreso en unidades especializadas, lo cual supone un importante ahorro económico.
2.- Liderazgo a escala nacional
Tanto en Francia como en Inglaterra fue la implicación directa del presidente y primer ministro uno de los factores fundamentales para llevar a buen término el plan nacional contra el Alzheimer.
Este liderazgo de alto nivel moviliza la ambición, tanto para establecer la dirección estratégica de un plan, como para facilitar la ejecución efectiva y garantizar que las partes implicadas cumplan sus promesas y colaboren en la ejecución.
3.- Compromiso de las personas
Las personas con demencia y sus cuidadores deben ser consultados antes del desarrollo de un plan nacional de demencia, con el fin de identificar diversas áreas clave que se deben afrontar.
Francia, Inglaterra y Países Bajos así lo hicieron y en Francia por ejemplo se realizan encuestas regulares para recabar la opinión de los usuarios de los servicios.
4.- Participación de todas las partes implicadas
Hay que garantizar que todas las áreas de asistencia y apoyo estén cubiertas adecuadamente en un plan, para ello, además de a las familias y los pacientes, también es importante contar con la opinión de:
- Profesionales de la salud
- Asociaciones y organizaciones que prestan asistencia domiciliaria
- Compañías de la industria de la salud como empresas farmacéuticas o de dispositivos médicos
- Gobiernos regionales y locales
- Compañías de seguros
En Francia por ejemplo, la persona responsable de la coordinación del plan es un funcionario del Ministerio de Economía que no depende de ninguno de los ministerios involucrados en el proyecto. Esta configuración protege la independencia del coordinador, así, al no tener relación laboral previa con las partes implicadas en la ejecución del plan y al ser percibido como un “agente externo”, el coordinador puede reunir a partes implicadas que de otro modo podrían dudar a la hora de trabajar juntos.
5.- Introducción de un sistema de asistencia y un enfoque de gestión de casos
Debería existir un enfoque hacia la integración de servicios y un apoyo adecuado para que las personas y sus cuidadores se muevan bien por el sistema.
La falta de coordinación genera a menudo resultados deficientes para los pacientes.
De nuevo volvemos a Francia para poner de ejemplo que en nuestro país vecino existen los puntos de entrada únicos en los que se designa a un coordinador de asistencia a la persona con demencia y sus familiares.
Cada coordinador es responsable de ejecutar las recomendaciones de la unidad de diagnóstico precoz y puede ser consultado durante todo el proceso de asistencia. Según el plan, las necesidades sanitarias de las personas con demencia se evalúan anualmente.
6.- Compromiso de financiación
Una asistencia adecuada para las personas con demencia requiere una financiación apropiada de diferentes fuentes (por ejemplo, sanidad, bienestar social) que cubra componentes como:
- Prevención y detección precoz
- Asistencia sanitaria
- Asistencia social
- Seguimiento y mejora continua
La financiación debe ser sostenible, fiable y garantizada en el tiempo.
7.- Control, evaluación y actualización eficaces.
La recogida de datos y la evaluación del progreso pueden actuar como un catalizador clave para impulsar a los gobiernos a hacer más, mientras que el control de la calidad en los diferentes ámbitos de asistencia puede generar inversión en nuevos modelos de cuidado y mejoras en la calidad de la asistencia en otros ámbitos.
Y hasta aquí las ideas y requisitos para un plan nacional contra el Alzheimer en España, por supuesto animo a todos los partidos políticos a tomar conciencia y buscar soluciones a este problema. No es fácil pero tampoco es imposible, solo hace falta voluntad y ganas de mejorar.
Si queréis aportar vuestro granito de arena os invito a firmar una petición en Change.org en la que Pablo Barredo, un ex cuidador y presidente de la AFA de Palma de Mallorca ha creado, podéis acceder a través de este enlace:
Quiero destacar la excelente labor que Pablo hace a través de su web Fundación Diario de un Cuidador, os dejo también el enlace:

Fundación diario de un cuidador
http://fundaciondiariodeuncuidador.org/
Esta fundación es una asociación sin ánimo de lucro en la que se pretende dar voz a los cuidadores y ex cuidadores de personas con Alzheimer y otras demencias, siendo actualmente la primera a nivel mundial en castellano.
Sé que algo trama Pablo para hoy, pero como era secreto… luego nos enteraremos.
Y hasta aquí el capítulo de hoy… os recuerdo que en nuestra ortopedia on line ortoweb.com podréis encontrar todo tipo de ayudas técnicas y productos de apoyo para adaptar la vivienda a las necesidades de la persona que cuidáis, para que tanto enfermo como cuidador podáis tener la mayor calidad de vida posible: camas articuladas, productos antiescaras, grúas de traslado, productos de terapia ocupacional, sillas de ruedas, andadores, bastones, muletas, etc. Contamos con un gran equipo técnico con muchos años de experiencia para aconsejaros si no sabéis cual es el producto más adecuado a vuestras necesidades.
Nuestro equipo técnico esta para ayudaros si tenéis alguna duda en el 976 900 902.
Si teneis cualquier duda, consulta o sugerencia estoy a vuestra disposición en el correo [email protected].
Nos vemos en el próximo capítulo.
Saludos
Ana Arbonés Mainar
Farmaceútica
Técnico ortopédicoLa entrada 22.- Por un plan nacional contra el Alzheimer en España aparece primero en Cuidadores y Alzheimer.
21 September 2016, 7:39 am - 16 minutes 22 seconds21.- Pensamientos negativos del cuidador
En este capítulo voy a repasar un poco estos pensamientos negativos que como cuidadores os rondan por la cabeza para dejar claro cuáles son y cómo afrontarlos.
Debido al estrés que estás soportando, lo más seguro es que percibas en tu interior que tu mente es un hervidero de fuertes sentimientos, en ocasiones, contradictorios y, casi siempre, negativos y perjudiciales para tu salud. Muchos de los pensamientos que te sobrevienen, fruto de la situación desbordante que estás viviendo, son erróneos y, sin embargo, no existe margen en tu cerebro para cuestionarlos. Los aceptas automáticamente como si fueran ciertos.
¿Por qué se producen los pensamientos negativos del cuidador?
Muchos de los pensamientos negativos son equivocados o, cuando menos, inexactos. Se producen por el intenso sentimiento de temor. El miedo es una sensación muy desagradable que se origina cuando sobreviene la percepción de un peligro. Este peligro no tiene por qué ser real; puede tratarse de un peligro potencial o imaginario.
En la mayoría de las ocasiones, los cuidadores familiares, debido a su gran preocupación, pretenden anticiparse a problemas futuros que, en realidad, no sabe si se presentarán. La angustia que sientes no te ayuda a resolver el problema, ni siquiera en el caso de llegar a materializarse.
Frases típicas de los pensamientos negativos de cuidadores familiares
Estas son algunas de las frases más típicas, seguro que más de uno va a verse reconocido:
- “Solo yo puedo cuidar a mí…”.
- “Mi obligación es ocuparme de…”.
- “Si yo no me ocupara de… nadie se preocuparía de él (o de ella)”.
- “Si perdiera tiempo en mí misma, sería una egoísta”.
- “He de dejar a un lado a mis amistades, trabajo o familia, y ocuparme en primer plano de mi…”.
- “Tengo que centrar mi vida en él”.
- “Solo yo lo entiendo y lo puedo cuidar”.
- “Solamente yo le cuido bien”.
- “Tengo que ocuparme de todo”.
- “Yo puedo con todo”.

Como cuidadores familiares es prácticamente imposible evitar la aparición de pensamientos negativos
¿Cómo afrontar y combatir los pensamientos negativos erróneos de los cuidadores familiares?
Para afrontar problemas emocionales como los que nos ocupan, lo mejor es seguir tres pasos fundamentales:
- Identificarlos y aceptarlos.
- Analizarlos.
- Poner los medios oportunos.
Para identificar cualquier tipo de problemática, suele ser muy útil verbalizarla. Procura expresar en voz alta esos pensamientos negativos. Ponte en contacto con personas que estén en situaciones similares para comentar con ellas lo que sientes (probablemente piensan de modo análogo). Por último, si tienes oportunidad, contacta con alguna asociación que organice reuniones de cuidadores familiares; de este modo te sentirás mejor y verás todo con más claridad.
A la hora de analizar los pensamientos negativos, es bueno que reflexiones sobre las propias limitaciones; esto te ayudará a marcarte objetivos reales y accesibles. Todos estamos limitados. Concienciarse sobre esta realidad es muy importante para resolver situaciones difíciles y complicadas.
El hecho de intentar alejarse de la situación suele ser una buena estrategia para efectuar un análisis correcto. Cuando vemos las cosas de cerca solemos estar más afectados y, por tanto, más influenciados negativamente por la situación. La realidad, entonces, se ve deformada y la consiguiente toma de decisiones, mucho más dificultada. Para alejarse del problema y lograr objetivarlo, existen técnicas psicológicas. En la actualidad, están muy de moda por su eficacia, las estrategias empleadas por la denominada “Inteligencia Emocional”.
Una técnica psicológica muy utilizada es la “visualización”. En ella se aprovecha que el cerebro, muchas veces, no distingue entre lo que es real y lo que es imaginario. De este modo, cuando pensamos que estamos mordiendo o masticando una fruta muy jugosa, las glándulas salivares se ponen en activo incrementando la producción de saliva.
Si visualizamos algo, hemos de hacerlo a solas, en un lugar tranquilo, y de forma relajada. Hemos de respirar despacio y hondo y cerrar los ojos. Puedes visualizar, por ejemplo, que eres la persona que cuidas y lo que querrías para ti y para tu cuidadora. Lo mejor, de todos modos, es acudir -aunque sea a través de alguna asociación- a las sesiones profesionales que sean necesarias. Lo apuntado aquí, es tan solo una idea para que conozcas esta posibilidad.
¿Qué hacer con los pensamientos negativos?
Cuando surgen los sentimientos o pensamientos negativos debemos aprender a manejarlos, para ello vamos a hacer un repaso de cuales suelen ser:
Tristeza
Es habitual una sensación constante de tristeza cuando va avanzando la enfermedad, ves que tu querido familiar ya no es el que era, que olvida las palabras, los hábitos de conducta, etc.
Como cuidadores veis que todos los días pasa por delante de vosotros la misma película pero cada vez con tintes más tristes, como es lógico ya que es un ser querido, la tristeza y la melancolía va en aumento.
Un ejemplo: Pepa está en su casa quiere llamar a su hija, pero se da cuenta de que no sabe llamar y se pone nerviosa. El cuidador intenta con todo el cariño recordarle como se hacía pero es inútil, aun se pone más nerviosa. En estos casos lo mejor es decirle a Pepa ¡no te preocupes! Cuando quieras llamar dímelo a mí y yo te ayudare.
Sin duda es una situación dolorosa y lo normal es tener un sentimiento de tristeza. Si nos abandonamos a la tristeza y la melancolía no podremos disfrutar de otros momentos felices.
Preocupación
Como es lógico os habréis informado de la evolución de la enfermedad y sabéis más o menos cuales van a ser los siguientes pasos, pero no es bueno estar constantemente abrumados por el futuro: hoy no ha sabido vestirse, mañana no sabrá utilizar los cubiertos y después ¿Qué se le olvidara? Mucho cuidado, no se debe vivir en una constante preocupación, eso es una tortura psicológica.
Hay que intentar serenarse y lo que sea será y ya lo afrontaremos lo mejor que sepamos. Por pensarlo y darle vueltas no va a mejorar su salud.
Hay que vivir el presente y no liarse la cabeza por un futuro incierto. Por pensarlo y darle vueltas no vamos a encontrar ninguna solución.
Soledad
Es un sentimiento muy habitual cuando hablamos del cónyuge del enfermo de Alzheimer, aunque también puede afectar a los hijos.
Si hablamos de pareja, esta no siente ni vive como antes su vida, los matrimonios amigos se van perdiendo, y es tremendamente difícil establecer nuevas amistades y nuevas relaciones cuando uno de los dos no puede participar.
Es de gran importancia no sentirse solo, hay que buscar amigos, grupos que compartan una misma afición, asociaciones, vecinos, etc. Internet es un sitio perfecto para localizar actividades y grupos cercanos a tu lugar de residencia.
Depresión
Este problema quizá esta provocado por la suma de todos o muchos de los pensamientos negativos que estamos analizando. Cuando los sentimientos que hacen a una persona infeliz no se mitigan o se equilibran con vivencias positivas, podemos entrar en una depresión.
Si la depresión es leve puede bastar con tener un respiro o unos días de vacaciones, descansando, realizando alguna actividad que nos guste, etc.
Si no hemos sabido detectarlo a tiempo y la depresión es grave hay que buscar un especialista que comprenda la situación y la trate de acuerdo a lo que considere más oportuno: ir a grupos de apoyo, grupos de terapia, medicación, etc.
Irritabilidad
Cuantas veces habéis dicho… estoy cansando del enfermo, nadie me ayuda, no tengo vida. La vida está pasando y día tras día solo veis penas, ninguna alegría.
Es lógico que os sintáis enfadados, es lógico que se os escape un grito, ya sea al enfermo o a algún familiar.
Aunque es fácil de decir y difícil de hacer, hay que intentar serenarse y contar hasta diez pensando que así no se arregla nada.
Intenta que durante un rato otra persona se haga cargo del enfermo y vete a la peluquería o intenta hablar con un amigo, aunque sea por teléfono, verás cómo te sientes después más relajado o relajada.
Vergüenza
Tu querido familiar hoy se ha puesto a gritar en mitad del supermercado, o ha intentado coger algo que no es suyo, o mil cosas más que pueden suceder y que os han dejado en evidencia.
Intenta no preocuparte y mucho menos sentir vergüenza, las personas que tienes alrededor seguro que sabrán comprenderlo, es una persona enferma.
Es importante hablar con los círculos más próximos, sobre todo si hay niños, hay que explicarles la situación de manera adecuada para que puedan comprenderlo y no se asusten.
Muchas veces si compartimos con otras personas las situaciones embarazosas que hemos pasado con el enfermo terminaremos riéndonos de la situación y de las ocurrencias que ha tenido el pobre.
Culpa
En mi opinión este sentimiento es inevitable. Bien porque hemos pasado situaciones conflictivas con nuestro familiar a lo largo de la vida, bien porque pensamos que no le estamos dedicando todo el tiempo necesario, bien porque estamos valorando el ingreso en una residencia, de una forma u otra aparece la sensación de culpa.
La intensidad con la que aparece este sentimiento puede llegar a convertir la vida del cuidador y su familia en un infierno. Para que esto no pase el cuidador debe:
- Aceptar que existe ese sentimiento de culpa
- Intentar descubrir las razones por las que se siente culpable: personales, sociales, etc
- Hablar de este tema con las personas más cercanas (familia, amigos) y si estos no saben ayudar buscar un psicólogo de confianza.
- Intentar replantear la situación, si hay algo que podamos modificar que nos haga sentir mejor sin duda hacerlo, pero si la situación no se puede cambiar hay que aceptarla, con sus pros y sus contras.
Resumiendo, no te atormentes por situaciones y problemas desagradables que tuviste con tu familiar cuando este tenía buena salud, es normal que lo lamentes, pero busca una lección positiva que te ayude a que ese problema no vuelva a repetirse con tu familia o para aplicarlo en tu vida cuando se te planteen nuevos problemas.
O bien, si entre todos habéis tomado la decisión de que vuestro familiar ya no puede estar en casa y que estará mejor atendido en un centro residencial especializado, no te atormentes pensando que no lo has cuidado lo suficiente. Podrás estar a su lado y cuidarlo el tiempo que consideres necesario aunque ya no este contigo en el mismo domicilio.
Fracaso, frustración, impotencia
En la última fase de la enfermedad es habitual tener estos sentimientos. Te has esforzado al máximo, has dado parte de tu vida para cuidar a tu querido familiar, pero la terrible enfermedad de Alzheimer no perdona, el enfermo está postrado en la cama y sus habilidades ya son nulas. ¿De qué sirve todo el esfuerzo que he hecho?
Son sentimientos que derivan del cansancio físico y mental que durante años llevas soportando.
Los amigos y la familia deben ser aquí el pilar donde debes agarrarte, sincérate con ellos, cuéntales tus sentimientos. Si esto no es suficiente ve a una terapia de grupo o consulta a un psicólogo.
El avance de la enfermedad es por desgracia irremediable a día de hoy, es algo que sabes desde hace años. El enfermo ha tenido el mejor de los cuidados gracias a ti, has hecho todo lo que estaba en tu mano.
Dificultad para afrontar la muerte biológica del enfermo
Si bien es cierto que la muerte en este tipo de pacientes es algo que sabemos que va a ocurrir, esto no quita para que sea menos triste y a que sintamos una enorme sensación de vacío.
El cuidador entra en una fase de duelo en la que hay que ir poco a poco distanciándose de los sentimientos tristes y depresivos.
El tiempo de duelo suele depender de:
- Edad del cuidador, una persona joven o adulta se recuperara antes que un anciano ya que dispondrá de mayor energía para adaptarse a una nueva vida sin ese ser querido
- Pero sobre todo la intensidad del duelo ira en función del papel que el difunto desempeñaba en la vida y realidad del cuidador, me explico, si el cuidador dejó todo para atender a su familiar enfermo suele producirse una actitud de recuerdo constante y una idealización del enfermo. Estos sentimientos agravan la tristeza y la depresión haciendo mucho más difícil que el cuidador se recupere y empiece una nueva vida.
Por supuesto las respuestas y reacciones ante el fallecimiento del enfermo son muy diferentes según sea el carácter de cada persona, pero por norma general suelen oscilar entre los 6 meses a los 2 o 3 años. Por desgracia hay casos en los que no se resuelve nunca.
Después de la muerte de un enfermo de Alzheimer el cuidador empieza una vida diferente. Los años vividos tienen que servir de experiencia para potenciar la confianza en sí mismo y en su valía personal.
Como actitudes positivas podríamos recomendar:
- Búsqueda de nuevas metas e ilusiones, tanto laborales como personales. De nuevo podrás dedicar tiempo a tus seres queridos: hijos, nietos, marido, etc.
- Emprende nuevas funciones, piensa alguna afición que siempre te haya gustado y retómala: deporte, estudios, lectura, etc.
- Potencia las salidas, viajes, volver a quedar con amigos.
Algunos consejos para cuidadores familiares
- Calibra las dimensiones de los problemas. A veces se hace, como suele decirse vulgarmente, “una montaña de un grano de arena”. Esto, por supuesto, no es literal. Tu situación es difícil y de dimensiones importantes. Para superarla, busca siempre ayuda.
- Nunca te culpes de las cosas que se escapan a tu control. Somos limitados y hacemos todo lo que podemos.
- No te cierres a los consejos de los demás. En ocasiones, creemos que sabemos todo sobre algún tema, pero eso no es cierto. Aunque no sea al pie de la letra, siempre podemos aprovechar alguna idea ajena en beneficio de nuestro familiar, sobre todo si proviene de profesionales sanitarios. Ten en cuenta que nosotros hemos estudiado y nos hemos formado para poder ayudarte.
- Infórmate de las ayudas económicas y sociales que hay en tu CCAA
- Acondiciona la casa con las ayudas técnicas que necesites para hacerte la vida más fácil. Si tienes dudas pregúntanos, estamos para ayudarte.
- No quieras resolver todo solo o sola, puedes enfermar. Busca una ayuda de confianza para dar de comer, por ejemplo, a tu familiar enfermo o anciano. Muéstrale cómo realizas tú esa tarea con él. Anima a la persona elegida para que realice esa labor delante de ti mientras le vas corrigiendo. Por último, dile que lo haga sola mientras la observas. Aunque al principio te cueste delegar algunas responsabilidades, a la larga te encontrarás mejor y verás cómo tu familiar está bien y no ha sufrido tanto como pensabas.
- Y, por último, procura cambiar la expresión “tengo que…” por “intentaré…”. Verás que todo va mucho mejor. Ten mucho ánimo. Lo estás haciendo francamente bien -si buceas en tu interior, descubrirás que es cierto-.
Eres una persona fuerte y estás afrontando un reto que nunca olvidarás. Llena de amor y ternura a esa persona que tal vez un día te gestó, te cuidó, e hizo por ti todo lo que pudo. Ahora que te ha tocado cuidarlo a ti, llena su rostro de caricias y verás que todos los desvelos y sufrimientos se convierten en una satisfacción, en una felicidad y en una alegría interior, que no todas las personas pueden lograr.

Intenta evitar los pensamientos negativos. Tu vales mucho.
En nuestra ortopedia on line ortoweb.com podréis encontrar todo tipo de ayudas técnicas y productos de apoyo para adaptar la vivienda a las necesidades de la persona que cuidáis, para que tanto enfermo como cuidador podáis tener la mayor calidad de vida posible: elevadores de WC, barras y asideros, banquetas y sillas de ducha, ayudas para vestirse, ayudas para caminar, sillas de ruedas, etc.
Nuestro equipo técnico esta para ayudaros si tenéis alguna duda en el 976 900 902.
Podéis contactar también con nosotros a través del correo [email protected]
Saludos
Ana Arbonés Mainar
Farmaceútica
Técnico ortopédicoLa entrada 21.- Pensamientos negativos del cuidador aparece primero en Cuidadores y Alzheimer.
21 July 2016, 10:30 am - 25 minutes 12 seconds20.- Atención psicológica al cuidador
Esta semana vamos a tratar de ver los problemas psicológicos que prácticamente todos los cuidadores principales sufrís, unos en mayor y otros en menor medida, pero que están ahí.
Es uno de los temas más importantes en mi opinión, siempre os insistiré mucho en que debéis cuidaros.
Mi propósito es lanzar una voz de alarma para que, si veis que os encontráis en una situación límite, podáis reconocerla y que en vuestra cabeza suene una campanita y podáis así daros cuenta de que necesitáis ayuda.

La atención psicológica al cuidador así como que pueda tener tiempo para si mismo es fundamental
No os tengo que decir lo duro que es estar prácticamente las 24 horas atendiendo a una persona con Alzheimer por lo que no caigáis en el error de pensar que “podéis con todo”, no vaya a ser que alguien tenga que “cuidar al cuidador” porque este ya no puede más.
Para aclararnos un poco todos estos temas tenemos la suerte de tener hoy a la psicóloga Mª José Aguilera Muro, ella trabaja de forma autónoma en atención directa al paciente en el propio domicilio y también hace terapias de grupo, formación a cuidadores o charlas psicoeducativas en los centros que solicitan sus servicios.
Durante la entrevista hablamos sobre lo importante que es la atención psicológica al cuidador, la inmensa mayoría de la gente que nos escuchais sois cuidadores y seguro que os veis reflejados en los temas que tratamos.
5 puntos de inflexión a lo largo de los años que una persona es cuidador o cuidadora:
- Cuando se recibe la noticia de que tu padre/madre/marido/esposa etc. padece la enfermedad ¿reacciones?¿sentimientos?
- Cuando realmente la enfermedad ya está en casa, es decir, Alzheimer en fase media ¿reacciones?¿sentimientos?
- Fase avanzada, perdida del habla. Movilidad ¿reacciones?¿sentimientos?
- Fase final y fallecimiento ¿reacciones?¿sentimientos?
El 5 punto y también muy importante es cuando te conviertes en excuidador y debes rehacer tu vida después de muchos años de cuidador ¿reacciones?¿sentimientos?
Así como cuando nos duele algo enseguida tomamos una medicación o vamos al médico, un problema psicológico parece que nos lo callamos hasta que no podemos más, ¿cómo saber si es necesaria atención profesional?
Pensamientos negativos que todos tenemos, son inevitables, ¿Cómo gestionarlos?
¿Qué pautas medicas recomiendas a los cuidadores acerca de horas de trabajo o de atención al paciente por día?¿Que pautas hay en relación a días o temporadas de respiro?
Si estais en la zona de Valencia o alrededores y quereis contactar con Mª José estos son sus datos:
Teléfono 676 984 596
Correo electrónico [email protected]
Facebook:
https://www.facebook.com/Psic%C3%B3loga-Sanitaria-200290973650451/
Bueno, pues hasta aquí el capítulo de hoy, como nos hemos pasado un poco de tiempo os dejo tan solo una reflexión:
¿Realmente no puedes tomarte un respiro? Si fuera cuestión de vida o muerte, o tu hijo está enfermo, o tienes un accidente…. ¿A que seguro que a tu querido familiar lo cuidaría otra persona?¿Entonces por qué no te tomas un respiro si lo necesitas?
Cuídate por favor, tu vales mucho.
En nuestra ortopedia on line ortoweb.com podréis encontrar todo tipo de ayudas técnicas y productos de apoyo para adaptar la vivienda a las necesidades de la persona que cuidáis, para que tanto enfermo como cuidador podáis tener la mayor calidad de vida posible: artículos de terapia ocupacional, pañales, empapadores y otros productos para la incontinencia, sillas de ruedas, andadores, camas articuladas, etc. Nuestro equipo técnico esta para ayudaros si tenéis alguna duda en el 976 900 902.
Si eres un cuidador y he conseguido distraerte un ratito de tus labores diarias me doy por satisfecha y si además he conseguido aportar alguna idea o ampliar tus conocimientos entonces soy la persona más feliz del mundo porque este trabajo habrá servido para algo.
Gracias por vuestra atención, esperamos que este podcast haya sido de vuestro interés y que sigáis escuchándome la próxima semana.
Podéis contactar con nosotros a través del correo [email protected]
Agradeceremos vuestras opiniones y sugerencias tanto positivas como negativas y si es positiva y queréis regalarnos una valoración de 5 estrellas en iTunes o un megusta en IVoox os estaremos eternamente agradecidos.
Nos vemos en el próximo capítulo
Saludos
Ana Arbonés Mainar
Farmaceútica
Técnico ortopédicoLa entrada 20.- Atención psicológica al cuidador aparece primero en Cuidadores y Alzheimer.
6 July 2016, 10:10 am - 19 minutes 34 seconds19.- El Alzheimer en cifras. Informes y estadísticas
Esta semana vamos a hacer un repaso a las escalofriantes cifras y estadísticas que rodean a la enfermedad de Alzheimer, a sus familias y a las personas que les cuidan.
El Centro de Referencia Estatal sobre el Alzheimer (CRE Alzheimer) acogió el 2 de Junio el IV Simposio Internacional sobre investigación socio sanitaria en la enfermedad de Alzheimer.
Uno de los ponentes fue Johan Vos, el vicepresidente de ADI (Alzheimer’s Disease International), la federación mundial de asociaciones de Alzheimer que es una de las entidades más importantes a nivel mundial encargada del estudio, investigación y atención a las personas con Alzheimer y sus cuidadores.
Os dejo el enlace por si queréis entrar a su web:

Alzheimer’s Disease International – https://www.alz.co.uk/
En su ponencia habló sobre el Informe mundial sobre el Alzheimer 2015, una publicación que esta asociación emite cada año y que en esta ocasión habla sobre las consecuencias de la demencia. Análisis de prevalencia, incidencia, costes y tendencia.
Repasando el informe me ha parecido tan interesante que he decidido hacer un capitulo analizándolo, ya que las cifras que dan son sobrecogedoras.
Tan solo en la introducción del informe comentan, a modo de resumen, que en la actualidad, más de 46 millones de personas sufren demencia en todo el mundo, una cifra superior a toda la población española.
Si la tendencia continúa como hasta ahora, en 2050 habrán 131,5 millones.
En los países con ingresos medios o bajos, el 94% de las personas que sufren demencia son atendidos en el propio domicilio, la mayoría de las veces sin ningún tipo de ayuda.
El Alzheimer y otras demencias es por tanto un de los retos más importante para la salud pública a nivel internacional de cara al futuro.
Dado que no hay por el momento ninguna cura para el Alzheimer, a lo que se suma el envejecimiento de la población mundial, desde ADI instan a los gobiernos a crear un plan nacional de demencia para ayudar a crear un mundo en el que las personas puedan disfrutar de una mejor calidad de vida hoy, y contribuir a reducir el riesgo de demencia de las generaciones futuras.
Yo, desde aquí, aplaudo esa iniciativa y espero que pueda ser una realidad lo antes posible.
Las consecuencias de la demencia
A lo largo de 2015 han aparecido 9,9 millones de casos de demencia nuevos en todo el mundo, uno cada 3 segundos.
Como ya hemos dicho antes, el número total de personas con demencia en todo el mundo son 46,8 millones, y esta cifra se duplicara en 20 años.
Si lo dividimos por regiones mundiales:
- América – 9,4 millones.
- Europa – 10,5 millones.
- África – 4 millones.
- Asia – 22,9 millones.
El 58% de personas con demencia vive en países con rentas medias y bajas, esta cifra subirá al 63% en 2030 y al 68% en 2050.
El coste mundial total de la demencia en 2015 se sitúa en 818 000 millones USD. En 2018, la demencia se convertirá en la enfermedad del billón de dólares, y ascenderá a 2 billones en 2030.
Si esto se compara con una empresa, su valor en el mercado sería superior a Apple (742.000 millones) o a Google (368.000 millones de dólares).
Si la demencia mundial fuera un país, sería la décimo octava economía más grande del mundo.
Demencia y envejecimiento en los países en vías de desarrollo
Se estima que en el mundo hay cerca de 900 millones de personas mayores de 60 años, un número que aumenta rápidamente gracias a la cada vez mayor esperanza de vida.
Esto hace que haya cada vez más personas con enfermedades crónicas como hipertensión, diabetes, hipercolesterolemia y por supuesto demencias tipo Alzheimer.
Entre 2015 y 2050, el número de personas mayores se incrementara de la siguiente manera:
- 56% en países con rentas altas.
- 138% en países con rentas medio-altas
- 185% en países con rentas medio-bajas
- 239% en países con rentas bajas (el triple)
Es fácil darse cuenta de que esto será insostenible en los países más pobres ya que cuentan con menos recursos profesionales y económicos para cubrir las necesidades que tendrán en breve sus personas mayores.
Incluso los países de Asia y América Latina que ahora mismo están teniendo un rápido crecimiento tienen problemas para establecer y garantizar un sistema de protección social para las personas de edad avanzada.
Prevalencia mundial de la demencia
Estas cifras son muy interesantes y no se actualizaban desde 2009. Se estima que la prevalencia actual de la demencia, es decir, el número de personas mayores de 60 años es:
- 4,7% en Asia, con un incremento proporcional previsto del 69% antes de 2030 y del 194% para el año 2050
- 5,9% en Europa, con un incremento proporcional previsto del 28% antes de 2030 y del 78% para el año 2050
- 6,4% en América, con un incremento proporcional previsto del 67% antes de 2030 y del 216% para el año 2050
- 4,6% en África, con un incremento proporcional previsto del 74% antes de 2030 y del 291% para el año 2050
Total mundial: 5,2%, con un incremento proporcional previsto del 60% antes de 2030 y del 181% para el año 2050
Incidencia global de la demencia
Se estima que hay más de 9,9 millones de casos nuevos de demencia cada año en todo el mundo, es decir, un caso nuevo cada 3,2 segundos.
La incidencia de la demencia aumenta exponencialmente con la edad. En este gráfico se aprecia perfectamente cómo se duplica cada 6,2 años.
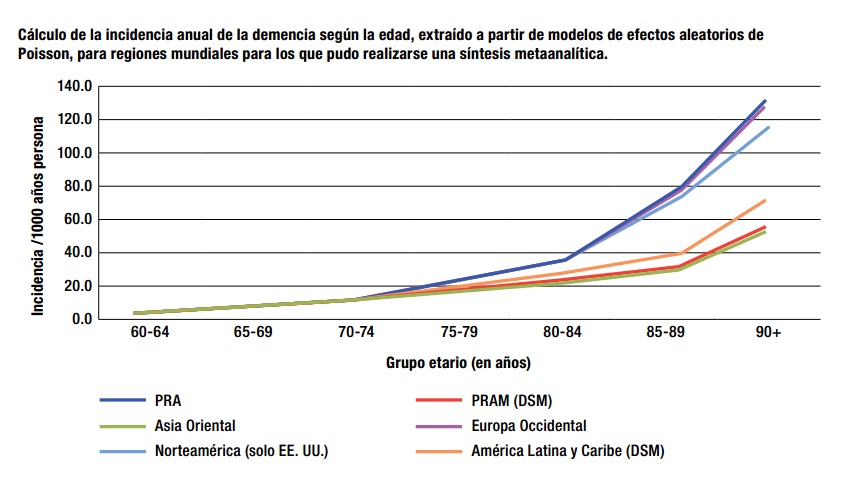
Estadísticas sobre incidencia global de la demencia
Por ejemplo, vemos que 3,9 de cada 1000 personas contraen la enfermedad a la edad de 60-64, mientras que esta cifra sube hasta 104,8 de cada 1000 personas a la edad de más de 90 años.
Evolución temporal presente y futura
Aunque todos esperamos una solución médica para esa enfermedad, todo indica que estamos a las puertas de una pandemia o lo que es lo mismo, una epidemia de carácter mundial.
Casi todos los estudios presuponen que la prevalencia por edad y sexo no variará con el tiempo y que es el aumento del tiempo de vida de las personas la que provocará esta situación.
Los estudios son muy dispares en función de donde se realicen ya que:
- En los países con rentas altas hay una tendencia a la reducción del número de personas fumadoras y a un mayor cuidado de la salud (colesterol, tensión y aumento de la actividad física). Sin embargo la obesidad y diabetes van en aumento.
- En países con rentas bajas y medias sin embargo se está viendo un aumento de la mortalidad asociado a un accidente cerebrovascular, cardiopatías, aumento de los niveles de tensión arterial y de obesidad.
Hasta que se descubra un tratamiento efectivo para esta enfermedad, la tendencia en salud pública es la prevención de enfermedades crónicas y una mejora general del estado de salud y actividad física de las personas.
De esta manera se conseguirá retrasar la edad media de aparición.
Si la enfermedad entra más tarde, la mortalidad aumentará ya que estaremos hablando de personas más mayores.
Este resultado es deseable ya que así la demencia se produce más cerca del fin natural de la vida.
Habrá que ver la tendencia de los próximos estudios para ver si este fin se está consiguiendo.
Costes mundiales de la demencia
El coste total de la demencia a nivel mundial han aumentado de 604 000 millones de dólares en 2010 a 818 000 millones de dólares en 2015, lo que supone un incremento del 35,4%.
Este importe representa un 1,09% del producto interior bruto (PIB) a nivel mundial.
Aunque este gasto es ya exorbitante, se calcula que los costes totales superarán el umbral de 1 billón de dólares en 2018, para alcanzar los 2 billones dólares en 2030.
Hay que tener en cuenta que, además de aumentar el número de personas con demencia, también se supone que habrá un incremento en el gasto medio en la atención médica y asistencial. A medida que aumenta el nivel de ingreso de un país aumenta también el presupuesto para este tipo de pacientes.
Por zonas, aunque la subida es general en todo el mundo, es en África y el Este asiático donde se prevé un aumento mayor, debido en gran parte a una revisión al alza de las estimaciones de prevalencia para esas regiones.
En Europa occidental se invierten:
- 50,8 millones de dólares en atención medica directa, un 19,3% del gasto total de sanidad.
- 113 millones en costes asistenciales directos, un 43% del total.
- 98,9 millones en costes de asistencia informal, un 37,6% del total.
Os dejo una tabla por si queréis consultar datos de más países.

Estadísticas de costes mundiales de la demencia
Estadísticas sobre Alzheimer en España
Si repasamos los datos proporcionados a nivel de nuestro país nos encontramos que España es el tercer país del mundo con mayor prevalencia de la demencia, el 6,3% de los españoles de más de 60 años, solo nos supera Francia con el 6,5% e Italia con el 6,4% .
Esto hay que entenderlo teniendo en cuenta que nuestro país es uno de los que mayor esperanza de vida tiene a nivel mundial.
De acuerdo con una publicación del INE (Instituto Nacional de Estadística), de febrero de 2015 en el que se valoraban las muertes del año 2013 (no he encontrado estudios más recientes):
- En el año 2013 se produjeron en España 390.419 defunciones
- Tasa bruta de mortalidad se situó en 837,9 fallecidos por 100.000 habitantes
- Del total de fallecidos, 16.305 personas lo hicieron por causas asociadas a demencias y 12.775 por Alzheimer.
- Dentro de los fallecidos por Alzheimer, 3.843 fueron hombres y 8.932 mujeres, es decir, prácticamente 7 de cada 10 fallecidos por Alzheimer son mujeres.
Si queréis consultar más datos estadísticos de defunciones, aunque quizá sea un poco morboso, os dejo el enlace al INE.
http://ine.es/prensa/np896.pdf
Indagando más sobre estadísticas de Alzheimer en España, he encontrado un estudio de la Universidad Complutense de Madrid y Neuroalianza.
Neuroalianza la componen varias asociaciones y es una entidad sin ánimo de lucro cuyo objetivo es defender los derechos e intereses de los afectados por enfermedades neurodegenerativas. Quizá mas adelante dediquemos un capitulo completo a este tema porque es muy interesante.
El caso es que este estudio, presentado en febrero de 2016, nos aporta las siguientes cifras:
- La prevalencia de las enfermedades neurodegenerativas en España se sitúa en el 2,08% de la población, lo que supone un total de 988.000 personas afectadas
- Se estima que el coste total en España asociado a estas enfermedades estaría en torno a los 32.372 millones de euros. Esta cifra incluye el gasto medio por familia y el gasto soportado por los organismos públicos (Seguridad Social, asociaciones, etc.)
- El coste medio anual directamente soportado por las personas afectadas de alguna enfermedad neurodegenerativa en España fue de 23.354€ por persona en 2015. De esta cifra, 13.063 euros es el coste directo que cada familia debe asumir por paciente y año. Aquí se incluyen los gastos de adaptación de vivienda, contratación de ayuda externa o gastos ortopédicos no financiados por la Seguridad Social (que ya os puedo decir que son muchos).
- El 40% de los cuidadores admite tener problemas económicos derivados de su labor como cuidador y el 27% ha visto resentida su vida laboral.
- Se calcula que un cuidador debe gastar de media 151 euros al mes para poder hacer frente a sus tareas (fisioterapia, psicólogo, rehabilitación, medicamentos, etc.)
- La pérdida económica por la reducción de la jornada laboral del cuidador hace que este pierda de media 453 euros al mes. Por tanto, si sumamos ambas cifras, ser cuidador representa unas pérdidas mensuales de 604 euros.
Nos recuerdan también que los servicios que reciben los pacientes son muy dispares:
- Tan solo el 1% recibe la fisioterapia de manera regular por el parte del sistema público
- hasta un 46% reciben tratamientos de fisioterapia y terapia ocupacional a través de las asociaciones de pacientes
- Otro 43% lo reciben a través de servicios privados
Hay por tanto un 10% de enfermos de Alzheimer que no reciben ningún tipo de tratamiento, cuando está demostrado que la fisioterapia, la terapia ocupacional, la psicología, la logopedia o la estimulación cognitiva retrasan el avance de la enfermedad y aportan una mayor calidad de vida al afectado.
Volvemos a los cuidadores:
- Las estadísticas indican que un solo cuidador principal invierte una media de 60 horas semanales (9 horas en el caso de los hombres y 12 horas en el caso de las mujeres).
- El 82% de las mujeres cuidadoras están en edad de trabajar, tienen entre 19 y 65 años. La edad media de una cuidadora es de 46 años.
- La mayoría de los cuidadores varones son jubilados y el 35% de ellos compagina su labor de cuidador con un trabajo remunerado.
- El 40% de los cuidadores reconoce tener problemas económicos derivados de su labor como cuidador.
- El 27% considera que su vida profesional se ha resentido y un 11% ha tenido que dejar de trabajar.
- En el 13% de los casos, algún otro miembro de la familia ha tenido que dejar de trabajar o estudiar de manera total o parcial para ayudar al cuidador principal.
- El 60% de los cuidadores toman medicamentos o reciben servicios de rehabilitación o fisioterapia como consecuencia directa de sus tareas de cuidado.
Para el que quiera ampliar información, tenéis el informe entero en el siguiente enlace:
http://neuroalianza.org/wp-content/uploads/Informe-NeuroAlianza-Completo-v-5-optimizado.pdf
Os dejo el enlace en el blog y en las notas del programa
Conclusiones y recomendaciones
Aunque en el 2013 el gobierno británico, mientras tenía la presidencia del G8, lanzo un plan de Acción Mundial contra la Demencia en el que reclamaban un aumento de fondos para la investigación, ha sido en 2015 la OMS la que ha convocado el “Primer Congreso Ministerial de la OMS sobre la Acción Mundial contra la Demencia”, promocionando una llamada a la acción.
Esta llamada a la acción debería conducir a un “Plan de Acción Mundial contra la Demencia” operativo, con objetivos claros y apoyado por todos los países.
La planificación, a nivel nacional y mundial, debe incluir:
- Concienciación sobre la demencia a toda la sociedad
- Creación de comunidades respetuosas con la demencia que reduzcan el estigma asociado a esta enfermedad, sobre todo en países en vías de desarrollo.
- Promoción de medidas de reducción del riesgo.
- Medidas para mejorar el diagnóstico y reducir su duración media.
- Apoyo para los familiares cuidadores a través de información, apoyo social, descanso y asesoramiento.
- Fácil acceso a servicios asistenciales y residenciales de larga duración.
- Compromiso con la asistencia centrada en la persona y con una asistencia que reduzca al mínimo las limitaciones médicas y físicas.
- Formación continuada y estrategias laborales.
- Uso de la tecnología para ayudar a las personas con demencia en su hogar y ampliación del alcance de los servicios a zonas rurales.
- Reconocimiento de que las personas con demencia merecen asistencia de buena calidad al final de su vida, respetando su dignidad y sus deseos personales.
- Aumento significativo de la inversión en investigación, proporcional al coste social de la enfermedad, y una inversión equilibrada en investigación sobre prevención, tratamiento, asistencia y cura.
En España, el 13 de Abril de este año se aprobó por el Ministerio de Sanidad, Servicios Sociales e Igualdad la primera Estrategia Nacional de Enfermedades Neurodegenerativas en España.
Esto sin duda es una buena noticia ya que es el primer paso para mejorar el diagnóstico, dar atención personalizada a los pacientes y establecer programas que faciliten el respiro de quienes cuidan de las personas afectadas
Veremos en que queda todo esto… aunque soy una persona optimista por defecto, más esperanza tengo en la investigación que en muchos políticos poniéndose de acuerdo.
Visto todo el montón de números, porcentajes y millones de dólares que se invierten en la actualidad y la previsión futura, debo decir que se nos presenta un futuro no muy lejano difícil de abordar.
Está claro que las ayudas sociales y las prestaciones son claramente insuficientes.
Son necesarias políticas a largo plazo en lo social, en lo sanitario y en lo económico de forma urgente.
Desde aquí iremos viendo y analizando la evolución de estas cifras.
Si queréis acceder al informe mundial completo presentado por ADI lo podéis descargar en el siguiente enlace:
En nuestra ortopedia on line ortoweb.com podréis encontrar todo tipo de ayudas técnicas y productos de apoyo para adaptar la vivienda a las necesidades de la persona que cuidáis, para que tanto enfermo como cuidador podáis tener la mayor calidad de vida posible: cojines antiescaras, colchones antiescaras de aire o viscoelásticos, cremas y lociones para el tratamiento de ulceras, andadores para adultos, sillas de ruedas, grúas de traslado de pacientes, etc. Contamos con un gran equipo técnico con muchos años de experiencia para aconsejaros si no sabéis cual es el producto más adecuado a vuestras necesidades.
Hasta el próximo capítulo.
Saludos
Ana Arbones Mainar
Farmaceútica
Técnico ortopédicoLa entrada 19.- El Alzheimer en cifras. Informes y estadísticas aparece primero en Cuidadores y Alzheimer.
23 June 2016, 12:05 pm - 21 minutes 24 seconds18.- Musicoterapia para personas con Alzheimer
La música, además de un placer y una delicia para los sentidos, es también una poderosa herramienta terapéutica que se aplica en numerosos trastornos de origen psicológico con excelentes resultados.
Aplicado al mundo del Alzheimer y otras demencias, hay numerosos estudios en los que se demuestran las mejoras en la comunicación, la socialización y las capacidades cognitivas, perceptivas o físico-motrices.
Además, las canciones que una persona escucha a lo largo de su vida contienen un significado profundamente personal, por lo que pueden ser vehículo de expresión de pensamientos y emociones.

La musicoterapia es una poderosa herramienta terapéutica
Tenemos hoy la suerte de contar con Melissa Mercadal, profesora en la Escuela Superior de Música de Catalunya y directora del master en musicoterapia de esta escuela, además, imparte cursos para cuidadores principalmente a través de Sanitas.
En la charla sobre musicoterapia en el Alzheimer hablamos de:
- Que es la musicoterapia
- Para qué tipo de personas se aplica
- En el caso del Alzheimer, como se aplica esta terapia (qué diferencias hay entre música para ejercicios de reminiscencia y música como estimulante de una acción o conducta)
- Fases de una sesión
- Que efectos se consiguen (diferencias entre Alzheimer leve y avanzado)
- Que estudios/formación es necesaria para ser musicoterapeuta
Si estás interesado en un master o curso de este tipo os dejo los diferentes enlaces que Melissa nos ha recomendado.
Asociaciones regionales:
- Asociación galega AGAMUS – http://agamus.blogspot.com.es/
- Asociación gaditana AGAMUT – http://feamt.es/miembros-feamt-agamut/
- Asociación aragonesa – http://www.aamt.org.es/
- Asociación catalana – http://musicoterapia.cat/
- Asociación valenciana AVMT – http://musicoterapiavalencia.org/
- Asociación castellano-leonesa ACLEDIMA – http://acledimamusicoterapia.blogspot.com.es/
- Asociación extremeña de musicoterapia – http://aexmusicoterapia.blogspot.com.es/
Asociaciones a nivel estatal
- AEMP – Asociación española de musicoterapeutas profesionales – http://musicoterapeutas.wix.com/aemp
- APM – Asociación de Profesionales de Musicoterapia – http://www.apm-musicoterapia.com/
- FEAMT – Federación Española de Asociaciones de Musicoterapia – http://feamt.es/
- Música, arte y proceso – https://musicoterapiamap.wordpress.com/
- ADIMTE – Asociación para el Desarrollo e Investigación de la Musicoterapia – http://musicoterapiaadimte.blogspot.com.es/
Si tienes o formas parte de alguna asociación te invito a que contactes y nos pases los datos para añadirlos a este post.
Os dejo tambien el video de la gente de Musica para Despertar que hemos comentado durante la entrevista para que veais los efectos de la musicoterpia para reminiscencia, es muy emocionante.
Para terminar os recuerdo que en nuestra ortopedia on line ortoweb.com podréis encontrar todo tipo de ayudas técnicas y productos de apoyo para adaptar la vivienda a las necesidades de la persona que cuidáis: ayudas técnicas para la ducha, elevadores de wc, ayudas para la bañera. Asideros, pinzas, ayudas para la medicación, etc.
Nuestro equipo técnico está especializado en estos temas y os ayudará en todo lo que necesitéis.
Gracias por vuestra atención, nos vemos en el próximo capítulo.
Saludos
Ana Arbones Mainar
Farmacéutica
Técnico ortopédicoLa entrada 18.- Musicoterapia para personas con Alzheimer aparece primero en Cuidadores y Alzheimer.
9 June 2016, 1:48 pm - 17 minutes 17 seconds17.- Malos tratos en el Alzheimer
Vamos a dedicar un capítulo especial a la prevención y protección ante los malos tratos en el Alzheimer ya que se estima que hasta un 5% de la tercera edad se ha visto sometida a episodios de malos tratos. Las personas con Alzheimer son especialmente sensibles a este problema ya que sus capacidades mentales y cognitivas se ven disminuidas por lo que no son capaces de defenderse.
Los malos tratos son, en general, un acto o una falta de una acción apropiada que ocurre dentro de una relación de confianza y cuya acción causa daño, tensión, estrés negativo o malestar. Pueden ser de varias formas: físicos, psicológicos o emocionales, sexuales, financieros o simplemente reflejar negligencia intencionada.
Todos sabemos lo que son los malos tratos dentro de la familia y la violencia de género, y aunque todos los actos de este tipo me parecen absolutamente repugnantes, el hecho de que se hagan contra personas que por su enfermedad no tienen capacidad de reacción ni posibilidad de defenderse es algo especialmente horrible.
Por eso la prevención es de gran importancia para que no llegue a producirse, y para ello debemos aumentar el conocimiento sobre el problema y aplicar estrategias de prevención eficaces.

Debemos detectar y prevenir los malos tratos en el Alzheimer
Todos nosotros, como ciudadanos, debemos informar a las autoridades en caso de sospecha. Al igual que vimos en el capítulo pasado en el que hablábamos de la incapacitación de las personas con Alzheimer, todos tenemos la obligación de informar si vemos que una persona está en situación de abandono y aun más si notamos que está sufriendo un trato degradante, violencia física, coacciones, recluimiento forzoso o maltrato económico.
Es el ministerio fiscal el encargado de recibir las denuncias, tomar declaraciones y ordenar si es necesario la detención preventiva o la adopción de medidas cautelares.
Medidas de prevención de los malos tratos en el Alzheimer
Frente al maltrato lo más adecuado es tomar medidas preventivas para evitar que se produzcan, pero es complicado establecer un protocolo ya que son hechos que se pueden producir tanto dentro del propio domicilio como en la más lujosa de las residencias. Además es un hecho independiente del nivel cultural, económico o social.
Las estadísticas dicen que:
- 1 de cada 100 mayores reconoce haber sufrido malos tratos por parte de su familia.
- Si se da una situación de dependencia esta cifra sube al 2,9%.
- Hay estudios que han cifrado los malos tratos hasta en un 5%, algo realmente escalofriante.
- El 80% de los casos de malos tratos son de forma continuada.
Causas que motivan la aparición de este tipo de comportamientos:
- El estrés, tanto de la familia como de los cuidadores principales constituye uno de los motivos principales de malos tratos en el Alzheimer. Cuidar a una persona en situación de dependencia es una labor difícil y estresante que puede provocar alteraciones en la salud física y mental de las personas que realizan este trabajo.
- La sobrecarga de trabajo de las personas que realizan este trabajo. Ya vimos en otro capítulo que el cuidador principal suelen ser mujeres, que además de encargarse del enfermo deben cuidar también de su casa y su familia sin ningún tipo de ayuda.
Otra situación también muy habitual es la del cuidador que deja a su familiar en un centro de día para poder ir a trabajar y que a la vuelta de su trabajo, todas las tardes, noches y fines de semana debe dedicarlos a atenderle. - La falta de recursos o el consumo habitual de alcohol o drogas también son causas frecuentes generadoras de problemas en el ámbito familiar.
Fijaros bien que en la mayoría de los casos no estamos hablando de ogros ni demonios que maltratan al pobre enfermo, sino de personas completamente estresadas y saturadas de trabajo, que se ven aisladas de su vida social y que muchas veces están marginadas y abandonadas, provocándose así un daño psicológico que se refleja en una conducta agresiva.
MUY IMPORTANTE: No tiene nada que ver un grito o una mala reacción puntual ante un hecho aislado provocada por la falta de sueño o cansancio, aquí estamos hablando de otra cosa. Ninguno de nosotros somos santos, yo por lo menos, y nadie os pide que seáis perfectos las 24 horas del día.
¿Cómo podemos prevenir estas situaciones?
Yo creo que está muy claro, lo primero y principal es evitar que el cuidador llegue a esa situación límite, por lo tanto:
- El resto de la familia debe apoyar y ayudar al cuidador principal
- Crear programas de respiro familiar, es decir, días o fines de semana o temporadas, cada uno sabréis que os conviene más, en los que los cuidadores os toméis unas vacaciones y el enfermo quede al cargo de otra persona o de un centro residencial.

Debemos evitar que el cuidador se vea en una situación de estrés y sobrecarga de trabajo
Otro de los aspectos fundamentales para la prevención es la formación en este aspecto por parte de todos los profesionales que trabajamos en el mundo de la tercera edad y la discapacidad, de esta forma podremos ser capaces de detectar la situación a tiempo y comunicarlo a la familia o a las autoridades.
También es importante la creación y ejecución de programas sociales que ofrezcan asesoramiento y formación al cuidador y a las familias, de esta forma mejoraremos el conocimiento y entenderemos mejor la problemática de los implicados.
Y por último también habría que promulgar leyes más severas y mejor definidas que garanticen la protección de las personas mayores, especialmente si se encuentran en situación de dependencia como es el caso de las personas con Alzheimer.
Detección de los malos tratos en el Alzheimer
Para poder detectar que una persona está sufriendo malos tratos, debemos conocer los factores personales, familiares y sociales de riesgo, para ello hay posibles signos que deben llamarnos la atención y que deben evaluarse:
- Presencia de lesiones ocultas o no bien explicadas en distintos grados de evolución.
- Demora entre que se produce una lesión y la solicitud de atención médica.
- Dejadez o higiene insuficiente en personas dependientes que sin embargo cuentan con recursos adecuados y suficientes.
- Disparidad de relatos entre distintos cuidadores o entre estos y el paciente.
- Actitud negativa de los cuidadores ante una propuesta de hospitalización o cuando otra persona quiere supervisar sus cuidados.
Si la persona se encuentra en un centro residencial, los signos de malos tratos podrían ser:
- Deshidratación, malnutrición, ulceras por presión.
- Cortes, magulladuras, hematomas.
- Sobre medicación o infra medicación, normalmente suele ser sedación y aturdimiento constante por exceso de sedantes.
- Pérdida o ganancia rápida de peso.
- Fracturas.
- Malas condiciones higiénicas.
- Infecciones frecuentes.
Medidas de protección frente a los malos tratos en el Alzheimer
Para afrontar la lucha contra el maltrato es importante que haya un enfoque multisectorial, empezando por los profesionales sanitarios y sociales, las instituciones, y por supuesto la justicia y los poderes públicos.
Os recuerdo que todos los ciudadanos tenemos el deber de informar a las autoridades en los casos de sospecha sobre cualquier tipo de infracción penal, como es el caso de los malos tratos en el Alzheimer.
Una vez que las autoridades tienen conocimiento del delito, pueden adoptar las siguientes medidas:
- Medidas de carácter policial: efectivos especializados de la Policía Nacional y de la Guardia Civil se personan en el domicilio o centro residencial para valorar el estado de la victima.
- Medidas de carácter judicial: adopción de órdenes de alejamiento para el maltratador y de guarda y custodia de la víctima. Dado que la mayoría de las veces las víctimas son mujeres, los propios juzgados de violencia sobre la mujer pueden llevar este tipo de casos, contando con el agravante de la edad (la edad es una circunstancia agravante en delitos de violencia de genero)
- Medidas de carácter político y social: aquí pueden haber actuaciones muy variadas que van desde cursos de formación hasta planes de acogimiento en centros residenciales públicos.
- Medidas de carácter económico: son ayudas dirigidas a víctimas de malos tratos para atender el pago de ayudas sociales o la constitución de patrimonios protegidos.
Actuación en los casos de detección de malos tratos en el Alzheimer
Nunca se deben minimizar u ocultar los problemas, esto solo llevara a situaciones más graves. Además, las personas mayores necesitan especialmente una actuación más rápida ya que la recuperación será lenta y difícil.
En función del estado de la enfermedad se actuara de forma distinta:
- Si la victima aún conserva la capacidad de autogobierno porque está en los inicios de la enfermedad es importante hablar con ella e informarle sobre la situación, sus causas y los posibles remedios y mecanismos de defensa que tiene a su disposición.
En mi opinión esta es la situación más difícil de subsanar ya que los malos tratos no suelen ser algo puntual ni por culpa de la enfermedad. Suele ser violencia de género que viene produciéndose desde hace muchos años y la víctima no quiere denunciar. - Si la enfermedad está ya avanzada y la victima en situación de dependencia hay que hablar con su tutor legal o con su cuidador (siempre que este no sea el agresor) para que contacte con la policía a la mayor brevedad posible.
¿Dónde denunciar? Se puede hacer en el juzgado de guardia o en las dependencias de la Policía o Guardia Civil.
¿Cómo denunciar? La denuncia debe hacerse de forma escrita, haciendo constar todos los datos del denunciante y de la víctima, exponiendo además los hechos que han dado origen a la denuncia. Si se conoce, hay que reflejar el nombre del presunto agresor.
Regulación actual en el Código Penal
Las tres cuestiones más importantes en esta área jurídica son:
1.- El maltrato a la persona mayor
El Código Penal recoge en su artículo 153 la violencia física en el ámbito familiar, os leo:
“El que por cualquier medio o procedimiento causare a otro menoscabo psíquico o una lesión no definidos como delito en este Código, o golpeare o maltratare de obra a otro sin causarle lesión, cuando la ofendida sea o haya sido esposa, o mujer de esté o haya estado ligada a él por una análoga relación de afectividad aun sin convivencia, o persona especialmente vulnerable que conviva […]” o fueran “[…] descendientes, ascendientes o hermanos por naturaleza, adopción o afinidad, propios o del cónyuge o conviviente, o sobre los menores o incapaces que con él convivan o que se hallen sujetos a la potestad, tutela, curatela, acogimiento o guarda de hecho del cónyuge o conviviente, o sobre persona amparada en cualquier otra relación por la que se encuentre integrada en el núcleo de su convivencia familiar, así como sobre las personas que por su especial vulnerabilidad se encuentran sometidas a custodia o guarda en centros públicos o privados”.
Observad que aquí , además de la violencia de género y el maltrato a un menor, también recoge el maltrato a una persona mayor o a una persona con discapacidad.
2.- El abandono de personas mayores
El Código Penal castiga también la omisión d auxilio y el dejar de prestar asistencia a aquellas personas que lo necesiten, os leo un fragmento del artículo 619:
“Serán castigados con la pena de multa de diez a veinte días los que dejaren de prestar asistencia o, en su caso, el auxilio que las circunstancias requieran a una persona de edad avanzada o discapacitada que se encuentre desvalida y dependa de sus cuidados”.
Y en el artículo 226 se indica:
“El que dejare de cumplir los deberes legales de asistencia inherentes a la patria potestad, tutela, guarda o acogimiento familiar o de prestar la asistencia necesaria legalmente establecida para el sustento de sus descendientes, ascendientes o cónyuge, que se hallen necesitados, será castigado con la pena de prisión de tres a seis meses o multa de seis a 12 meses”.
Como veis el Código Penal reconoce a las personas mayores desvalidas como personas de extrema fragilidad y con nula capacidad de autodefensa. Al ser personas muy vulnerables el abandono por parte de la familia o su cuidador puede suponer un grave riesgo para la vida y la salud. Por eso el abandono puede castigarse como un delito de omisión del deber de socorro en los casos más graves.
3.- Delitos sobre sus derechos económicos
El Código Penal no sólo sanciona el maltrato físico y psicológico, sino que también condena el maltrato económico.
El artículo 235.4 del Código Penal recoge el hurto cualificado que será castigado con la pena de prisión de uno a tres años. Entre dichos supuestos de hurto cualificado se encuentra aquel que se lleve a cabo abusando de las circunstancias personales de la víctima.
Medidas cautelares
La existencia de una condena (sentencia) es la última fase del procedimiento penal, pero como este proceso suele ser muy largo en el tiempo, pueden tomarse medidas de protección que se pueden adoptar mientras dure el procedimiento judicial. De hecho pueden iniciarse en el mismo momento en que se denuncia un delito.
Las medidas cautelares se recogen en la Ley de Enjuiciamiento Criminal que señala como primer objetivo dentro del procedimiento penal, el “de proteger a los ofendidos o perjudicados por el mismo, a sus familiares o a otras personas”. A tal efecto podrán acordarse “las medidas cautelares a las que se refiere el artículo 544 bis o la orden de protección prevista en el artículo 544 ter de esta Ley”.

Los jueces pueden actuar de manera rápida para evitar situaciones de malos tratos a personas con Alzheimer
De esta forma, y hasta que se dicte la sentencia, un juez puede indicar:
- La prohibición de residir en un determinado lugar, barrio, municipio, provincia o Comunidad Autónoma.
- La prohibición de acudir a determinados lugares, barrios, municipios, provincias o Comunidades Autónomas.
- La prohibición de aproximarse o comunicarse, con la graduación que sea precisa a determinadas personas.
En caso de incumplimiento de la pena de no aproximación, si se vuelve a producir otro delito contra la víctima, el agresor habrá de ser castigado según lo previsto en el artículo 153 del Código Penal: podrá comprender la condena con pena privativa de libertad por una duración de cinco años para el caso de que se produzcan lesiones a la víctima.
Violencia de género
Incluyo este último apartado para nombrar de forma breve la violencia de género en el entorno familiar ya que si hablamos de una mujer que además está en situación de dependencia, va a ser especialmente vulnerable.
Con la llamada “Orden de protección inmediata a las víctimas de la violencia doméstica”, que además se encuentra también regulada en la Ley de Enjuiciamiento Criminal en su artículo 544 ter, se pretende a través de un sencillo y rápido procedimiento judicial, que la víctima, y personas de su entorno familiar, puedan tener un estatuto integral de protección de 72 horas. Así, en una misma resolución judicial se pueden adoptar de manera conjunta, medidas restrictivas de los movimientos del agresor para impedir que se acerque a la víctima: prisión provisional, alejamiento…, así como medidas orientadas a proporcionar seguridad, estabilidad, protección jurídica a la persona agredida y a su familia.
En el caso de malos tratos a una persona con Alzheimer el juez de instrucción podrá trasladar a la victima a un centro público residencial para que sea atendida de manera correcta o dictar una orden de protección, que puede ser de seguridad o asistencia social, jurídica, sanitaria, psicológica o de cualquier otra índole.
Solo me queda volver a agradecer a la Fundación Reina Sofía toda la información que aportan en su web, todo lo que aquí os he explicado ha sido en su mayoría sacado de su web.
Por ultimo os recuerdo que en nuestra ortopedia on line ortoweb.com podréis encontrar todo tipo de ayudas técnicas y productos de apoyo para adaptar la vivienda a las necesidades de la persona que cuidáis, para que tanto enfermo como vosotros cuidadores podáis tener la mayor calidad de vida posible: camas articuladas, cojines y colchones antiescaras, grúas de traslado, sillas de ruedas, andadores, bastones, muletas, etc.
Contamos con un gran equipo técnico con muchos años de experiencia para aconsejaros si no sabéis cual es el producto más adecuado a vuestras necesidades.
Un cordial saludo
Ana Arbones Mainar
Farmaceútica
Técnico ortopédicoLa entrada 17.- Malos tratos en el Alzheimer aparece primero en Cuidadores y Alzheimer.
25 May 2016, 10:38 am - 16 minutes 36 seconds16.- Incapacitación de una persona con Alzheimer
Las demandas para incapacitación se han triplicado en los últimos años y el Alzheimer y otras demencias constituyen el 70% del total.
La incapacitación de una persona con Alzheimer es un tema muy duro, muy difícil de tratar, pero es importante tenerlo en cuenta ya que, nuestro querido familiar, por muy mal que este y por muy mermadas que estén sus capacidades va tener que seguir pagando sus impuestos como uno más (agua, basuras, IBI, etc.) y tendrá que administrar su patrimonio, bancos, etc.
Si el enfermo no puede hacerse cargo de todo esto, hay que nombrar a un tutor legal que realice este trabajo por él y en su nombre.
Como vais a ver ahora este procedimiento va a resultar imprescindible por lo que es mejor hablarlo con calma y en familia lo antes posible para no tener luego que ir con prisas o sufrir serios problemas.
Lo que voy a explicar hoy en este podcast son los conceptos básicos que tenemos que pasar lo que yo considero como “gente de bien”, es decir, cuidadores y familiares de personas con Alzheimer que quieren proteger al máximo posible a su familiar. Todas las situaciones raras y excepcionales os recomiendo que las consultéis con un abogado especializado en estos temas ya que os podrá aconsejar mucho mejor.

Aspectos legales para la incapacitación de una persona con Alzheimer
Existen dos formas de nombrar a un tutor legal:
- La propia persona de forma anticipada mediante las voluntades anticipadas y/o instrucciones previas
- Procedimiento de incapacitación cuando el enfermo ya no puede hacerlo por si mismo.
Incapacitación mediante proceso judicial
Para entender el proceso de incapacitación de una persona con Alzheimer, primero vamos a dar unos breves conceptos iniciales:
Persona con discapacidad
Aunque hay un debate abierto muy interesante sobre la terminología a aplicar a una persona con discapacidad, o persona con diversidad funcional, la definición más aceptada es la que viene definida en el artículo 1 de la Convención de la ONU sobre los Derechos de las Personas con Discapacidad, de 13 de diciembre de 2006 y que dice: Aquellas personas que tengan deficiencias físicas, mentales, intelectuales o sensoriales a largo plazo que, al interactuar con diversas barreras, puedan impedir su participación plena y efectiva en la sociedad en igualdad de condiciones con los demás.
Concepto de incapacitación
Las leyes en España distinguen entre “capacidad jurídica” y “capacidad de obrar”, conceptos que son necesarios distinguir y diferenciar para poder entender el significado de incapacitación.
- La capacidad jurídica parte de que toda persona, por el mero hecho de serlo, está sujeta a derechos y obligaciones a lo largo de toda su vida. La capacidad jurídica es por tanto:
- Universal ya que la tenemos por el mero hecho de nacer
- Incondicional ya que no hemos de cumplir ningún requisito
- Inmutable porque dura toda nuestra vida.
Ejemplo: Una persona con Alzheimer, aunque el estado avanzado de la enfermedad no le permita ser consciente de su persona, de su familia o de su patrimonio, sigue siendo propietario de su patrimonio y debe por tanto seguir haciendo frente a las obligaciones que esto conlleva: pago de impuestos, recibos, etc.
Por tanto, una persona con Alzheimer siempre conservará su capacidad jurídica.- La capacidad de obrar se define como la posibilidad de realizar actos jurídicos con validez en el tráfico jurídico, teniendo por lo tanto no sólo validez sino eficacia. La capacidad de obrar es por tanto:
- Variable ya que admite, según el estado de la persona, la posibilidad de obrar de forma plena, limitada o ser incapaz de obrar.
- Especifica ya que es individual de cada persona y afectará a las circunstancias especiales y particulares de cada uno.
- Condicionada porque sólo se da si concurren determinados presupuestos de inteligencia, madurez y experiencia.
La decisión de declarar a una persona incapaz de obrar necesitará por tanto o bien una sentencia que lo disponga expresamente o bien una previsión legal (como ocurre en caso de los menores de edad). En nuestro caso tendrá que ser el juez el que determine estos hechos ya que los enfermos de Alzheimer verán mermada su capacidad de obrar.
La incapacitación será por tanto una limitación parcial o absoluta de la capacidad de obrar que tiene que ser declarada judicialmente mediante sentencia. Para ello el Código Civil en su art.200 indica que debe haber presencia de “enfermedades o deficiencias persistentes de carácter físico o psíquico que impidan a la persona gobernarse por sí misma”.
Aunque muchas veces pensamos que el proceso judicial es largo y costoso, debéis tener en cuenta que es imprescindible ya que es una medida de protección para que las personas que no poseen una voluntad consciente y libre, ni suficiente capacidad para adoptar las decisiones adecuadas no puedan ser objeto de abusos, robos o malos tratos.
Este proceso judicial hay que entenderlo por tanto en un sentido positivo y protector de la persona, ya que su finalidad es conseguir que el enfermo tenga la debida asistencia y la mayor protección jurídica posible.
Vistos estos dos puntos creo que es fácil ver que una persona con discapacidad no tiene, en absoluto, por que ser declarada incapaz, pero una persona incapaz siempre será tendrá una discapacidad. De hecho una persona con discapacidad puede perfectamente ser declarada tutor legal de una persona incapaz. ¿Se entiende verdad?

La incapacitación de una persona con Alzheimer es un tema duro de tratar pero imprescindible
Procedimiento de incapacitación de una persona con Alzheimer
Requisitos previos:
- Enfermedad o deficiencia de carácter físico o psíquico, no es necesario que haya un diagnóstico médico claro y preciso, basta con una patología acreditada, persistente e invalidante.
- Persistencia de la patología, es decir, una enfermedad temporal no es motivo de declaración de incapacidad, debe haber un carácter progresivo como es el Alzheimer y otros tipos de demencias o una permanencia continuada en el tiempo
- Privación o restricción del autogobierno, esta es la premisa más básica y fundamental. El autogobierno se puede definir como la capacidad real y efectiva que tiene la persona de tomar decisiones sobre los distintos aspectos de su vida con pleno conocimiento de las causas y consecuencias que tienen en su esfera jurídica.
¿Quién puede solicitarlo?
Solo ciertas personas pueden iniciar un procedimiento de incapacitación de una persona con Alzheimer: el propio afectado, su cónyuge o pareja de hecho, familiares directos como padres, hijos o hermanos.
Si el enfermo no tiene familiares directos que puedan iniciar el proceso (o estos no quieren hacerse cargo) será el Ministerio Fiscal el que promueva el proceso. Por lo tanto todos nosotros podemos, y somos responsables, de hacer llegar a la justicia algún caso de una persona que cumpla los criterios de incapacitación y que viva sola sin nadie que le ayude.
Competencia
Una vez solicitada la incapacitación de una persona con Alzheimer, son los juzgados y tribunales españoles los que tienen competencia para tramitar este proceso y además podrán adoptar medidas de protección tanto para la persona como para sus bienes si así lo creen oportuno.
Un detalle importante a tener en cuenta es que los tribunales que juzgaran el caso son los del lugar donde resida la persona y no los de su domicilio.
Se entiende por lugar de residencia habitual la que venga usando últimamente el enfermo y en la que se prevea que vaya a vivir en un futuro.
Es decir, si una persona vive en una residencia en una provincia distinta a la de su domicilio para estar más cerca de un familiar o se ha trasladado a vivir a casa de un hijo, serán los juzgados del lugar donde esté viviendo actualmente los que tramitarán el proceso.
Tramites
Una vez analizados todos los factores previos y aclarada tanto la normativa como los pasos a seguir, el procedimiento a seguir ante un tribunal consta de 4 pasos:
- Demanda
- Contestación a la demanda
- Juicio y prueba
- Sentencia
1.- Demanda
La demanda de incapacitación es un escrito que debe reunir los siguientes requisitos:
- Datos y circunstancias identificativos de la parte que demanda.
- Datos y circunstancias identificativos de la parte demandada (persona que se pretende incapacitar).
- El domicilio o la residencia habitual en donde puedan ser emplazados.
- Exposición de los hechos y los fundamentos de Derecho.
- Precisión de lo que se solicita
Para empezar este trámite es obligatoria la contratación de un abogado y un procurador y además nos solicitaran los siguientes documentos:
- Certificado literal de nacimiento del demandado, del demandante y de la persona propuesta como tutor.
- Los antecedentes penales del propuesto para tutor (en caso de no aportarse, el juzgado lo solicitará de oficio).
- Certificado médico acreditativo de la enfermedad que padece la persona que se pretende incapacitar (si no se pudiera aportar, lo podrá solicitar el juez).
2.- Contestación a la demanda
El juez examinará toda la documentación que se presenta y si cumple toda la normativa que ya hemos explicado la admitirá a trámite.
Se realizará una comunicación a la persona demandada y esta tendrá un plazo de 20 días para contestar (también con abogado y procurador) si estima que puede defender su capacidad.
Si la persona no tiene abogado y procurador el ministerio fiscal le asignará un defensor judicial.
Como veis la normativa es clara para la defensa y protección de la persona demandada intentando evitar así que se produzcan casos de abusos o de mala fe por parte de los demandantes.
3.- Juicio y prueba
Llegamos al acto principal de todo este proceso, el juicio. En este tipo de procesos el juez es una parte muy activa pudiendo pedir todo tipo de pruebas para valorar la situación de la persona que se quiere considerar incapaz.
Aunque las pruebas pueden ser muchas y muy variadas en función de cada situación, las tres principales son:
- Audiencia a los familiares: la familia explica al juez cual es la situación del enfermo, de sus condiciones físicas y psíquicas y de su opinión sobre la persona más adecuada para ser tutor.
- Examen por el juez de la persona demandada: Se realiza de forma personal y directa por el juez y de esta forma valora la capacidad cognitiva y la voluntad de la persona. El examen recoge los siguientes aspectos:
- Autoconsciencia y orientación.
- Memoria inmediata.
- Capacidad de abstracción.
- Realización autónoma de actividades básicas de la vida diaria
- Aspecto personal.
- Conocimiento de la moneda.
- Capacidad de administración de sus bienes
- Dictámenes periciales: si es necesario el juez puede pedir dictámenes periciales de profesionales para poder formar su opinión. En el caso de personas con Alzheimer suele ser un médico forense, que normalmente está adscrito al juzgado, el encargado de realizar estos informes.
4.- Sentencia
Una vez terminado el proceso, el juez emitirá una sentencia. Hasta que no haya una sentencia judicial la persona demandada no será considerada incapaz, por eso, como os indicaba al principio, es recomendable iniciar el proceso lo antes posible.
En el caso de incapacitación de una persona con Alzheimer, lo habitual es que se dicte una incapacidad total, es decir, la persona no tiene capacidad para la realizar las actividades básicas de la vida diaria, ni para administrar sus bienes.
No obstante existe la posibilidad de incapacitación parcial en la que el juez detalla claramente que aspectos y decisiones puede hacer la persona por si misma y en cuales va a necesitar la ayuda de otra persona.
La sentencia también determinará la persona o institución que va a realizar la tarea de ser el tutor legal y las medidas de protección si fueran necesarias.
Voluntades anticipadas e instrucciones previas
Esta situación seria la ideal ya que en la actualidad el diagnóstico del Alzheimer se realiza cada vez más precozmente, sin embargo tan solo 1 de cada 1000 demandas de incapacidad las realiza el propio afectado.
La legislación española prevé 3 formas de protegernos a nosotros mismos:
1.- Poder preventivo
Se describe como el poder que tiene una persona generalmente aquejada de una enfermedad degenerativa o que quiera prever su futura falta de capacidad. Todos nosotros podemos otorgar a otra persona la potestad de actuar en nuestro nombre en el momento en el cual se produzca nuestra incapacitación. Esto es útil principalmente en dos situaciones:
- fases que comprende desde el inicio de pérdida de capacidades cognitivas y mentales hasta que se dicte la sentencia judicial de incapacitación.
- períodos de pérdida transitoria de capacidad. Supuestos donde se pierden facultades durante un período relativo que no se va a ver dilatado en el tiempo.
2.- Autoincapacitación
Cuando una persona empieza a notar los síntomas o es diagnosticada de forma precoz de una enfermedad neurodegenerativa como es el Alzheimer u otras demencias, es el propio enfermo el que puede iniciar el proceso de incapacitación mediante proceso judicial tal y como hemos visto antes.
3.- Testamento Vital (o Declaración de Voluntades Anticipadas)
El tercero de los mecanismos de autoprotección es el documento en el cual una persona con plena capacidad de obrar, expresa libre y anticipadamente su voluntad para que la misma sea cumplida si llega un momento en que ya no puede hacerlo personalmente.
De esta forma podemos dejar constancia de:
- qué tipo de cuidados paliativos queremos que nos apliquen y cuales no
- si queremos donar órganos o que destino queremos darle a nuestro cuerpo una vez fallecidos
- posibilidad o no de continuar con nuestra vida de forma artificial
La forma de dar legalidad a este documento es diferente en función de la Comunidad Autónoma de residencia. En unas es suficiente mandarlo a un registro y en otras se necesitan testigos.
De cualquier forma aún queda mucho por hacer en este ámbito ya que lo correcto sería que esta información estuviera digitalizada y al servicio de los profesionales sanitarios para que pudieran verla y decidir en una situación de urgencia.
Como veis estos trámites son mucho menos costosos en tiempo y dinero que un proceso de incapacitación judicial, personalmente es algo que siempre he tenido claro que debo hacer para ahorrar trabajo y sufrimiento a mi familia.

Todos deberíamos hacer una declaración de voluntades anticipadas para mayor tranquilidad.
Tan solo me queda agradecer la valiosa y extensa información que la Fundación Reina Sofía pone a disposición de todo el mundo en relacion al Alzheimer y todo lo que la enfermedad conlleva, la mayor parte de la información expuesta aquí la he recogido de su web
http://www.fundacionreinasofia.es/
Un último detalle, todos los hechos y explicaciones dadas en este capítulo son las que recoge la ley vigente en Mayo de 2016 que es cuando he realizado la grabación, por lo que es previsible que en un futuro puedan haber modificaciones o nuevas normativas.
Todo lo que sea para mejorar, siempre será bienvenido.
Tan solo me queda recordaros que en nuestra ortopedia on line ortoweb.com podréis encontrar todo tipo de ayudas técnicas y productos de apoyo para adaptar la vivienda a las necesidades de la persona que cuidáis, para que tanto enfermo como vosotros cuidadores podáis tener la mayor calidad de vida posible: elevadores para el WC, sillas y banquetas de ducha, barras y asideros, ayudas para las transferncias o cualquier tipo de ayuda técnica para el hogar.
Nuestro equipo técnico está a vuestra disposición para resolver cualquier duda o aconsejaros el producto más adecuado.
Saludos
Ana Arbones Mainar
Farmaceútica
Técnico ortopédicoLa entrada 16.- Incapacitación de una persona con Alzheimer aparece primero en Cuidadores y Alzheimer.
11 May 2016, 10:22 am - 22 minutes 28 seconds15.- Sillas de ruedas para personas con Alzheimer
Cuando el enfermo ya no consigue moverse por si mismo o la movilidad es tan reducida que no es capaz de salir de casa por sus propios medios, es conveniente adquirir sillas de ruedas para personas con Alzheimer que nos ayuden a movilizar a la persona tanto dentro de casa como por la calle para salir a pasear.
Hay muchos factores a tener en cuenta cómo vamos a ir viendo en este podcast.
Tipos de sillas de ruedas
Hay muchos modelos de sillas de ruedas, os podéis imaginar que las sillas que usan las personas que juegan a baloncesto adaptado no tendrá nada que ver con las sillas de ruedas para una persona con Alzheimer o la silla para niños con parálisis cerebral, por ejemplo.
Centrándonos en sillas de ruedas para adultos y a grandes rasgos podemos hacer la siguiente clasificación:
- Sillas de ruedas plegables autopropulsables – son sillas pensadas para uso tanto dentro de casa como en exteriores. La rueda trasera es una rueda grande, normalmente de 60cm. de diámetro y con un aro de autopropulsión para que el usuario de la silla pueda manejarse de forma autónoma e independiente. Este tipo de sillas NO son aptas para personas con Alzheimer ya que no tendrán la capacidad mental de moverse de forma autónoma, puede ser bastante peligroso, podrían lastimarse.

Silla de ruedas autopropulsable -NO válida para Alzheimer
- Sillas de ruedas plegables no autopropulsables – al igual que las anteriores también valen para casa y para la calle, se pliegan con facilidad pero la diferencia está en que la rueda trasera es pequeña, normalmente de 31cm. de diámetro, por lo que la persona que va sentada en ella tiene que ser empujada por un acompañante. Este es el modelo más habitual de silla de ruedas para personas con Alzheimer.

Silla de ruedas no autopropulsable -SI válida para Alzheimer
- Sillas de ruedas para interior – son sillas de chasis rígido, es decir, no se pliegan. Valen únicamente para usarse dentro de casa porque sus ruedas son muy pequeñas (tipo silla de oficina) y no resistirían un uso en interiores. La ventaja de este tipo de sillas es que son muy estrechas y se pueden manejar muy bien en sitios de paso complicado como puede ser un baño. Sí que son válidas para personas con Alzheimer, pero lo normal es tenerlas como una segunda silla si la silla de paseo no cabe por dentro de casa.

Silla de interior – SI válida para alzheimer pero no se puede salir de paseo a la calle.
- Sillas de ruedas de posicionamiento – estas sillas están pensadas para personas que han de pasar largos periodos de tiempo sentados en ellas ya que tienen muchas opciones para que el cuidador realice cambios posturales a la persona que está sentada en ella.

Sillas de posicionamiento – las mejores sillas de ruedas para personas con Alzheimer avanzado.
Permiten: reclinar el respaldo, bascular el asiento, elevar los pies de manera independiente, sujetar la cabeza o sujetar el tronco si la persona ya ha perdido el control postural. Estos modelos son perfectos cuando ya estamos en las últimas fases de la enfermedad.
- Sillas de ruedas eléctricas – estos modelos incorporan motores y baterías que harán que el usuario se maneje de forma autónoma. Lógicamente estos modelos no son válidos en nuestro caso, de no ser que le pongamos únicamente mando en la parte de detrás para el acompañante. De esta forma no tendrá que hacer esfuerzo a la hora de empujar, después hablaremos de esto.
Por tanto, ¿Cuales son las mejores sillas de ruedas para personas con Alzheimer?
Vemos que de todos los modelos que hay en el mercado, en el caso de personas con Alzheimer son dos los modelos que nos van a ser de utilidad:
- Sillas de ruedas plegables no autopropulsables cuando nuestra necesidad sea solamente usarla para paseos y algo en el interior.
- Sillas de ruedas de posicionamiento cuando nos encontremos en una fase avanzada de la enfermedad en la que la persona va a vivir prácticamente entre la silla y la cama permitiéndonos la silla realizar numerosos cambios posturales
Configurar una silla de ruedas plegable no autopropulsable
A la hora de decidir las características de la silla de ruedas que vamos a comprar para nuestro paciente o familiar debemos tener en cuenta los siguientes aspectos
Tipo de chasis
El chasis de la silla puede ser de acero o aluminio. La diferencia principal es el peso total de la silla y el precio.
Una silla de chasis de acero viene a pesar entre 15 y 18 Kg. y una silla de chasis de aluminio pesa entre 12 y 14Kg. Sin duda el chasis de aluminio es mejor ya que esos 3-4Kg. que nos ahorramos a la hora de empujar la silla sin duda lo vais a notar y lo vais a agradecer a la larga.
Pero si lo que impera es el precio tenéis sillas de chasis de acero por menos de 200 euros. Hay sillas de aluminio sencillas también por poco más de 200 euros pero una silla de aluminio un poco buena como pueden ser las Breezy están a partir de los 330 euros.
Tipo de respaldo
En las sillas de ruedas se pueden colocar tres tipos de respaldos:
- Respaldo recto – es el más habitual, los dos tubos del respaldo suben hacia arriba formando un ángulo de 90º con el asiento y terminan en unos empujadores con gomas para que el acompañante lleve la silla.

Silla de ruedas con respaldo recto
- Respaldo partido – con la misma estructura que el anterior pero a mitad de altura de los tubos llevan un botón o palanca (depende del fabricante) que permitirán partir el respaldo por la mitad. Esto no tiene ninguna funcionalidad cara al paciente, la idea es poder plegar la silla de forma más compacta si tenemos que meterla en un coche con frecuencia.

Silla con respaldo partido
(en una residencia me contaron una vez que utilizaban estas sillas para lavar la cabeza a los pacientes, al poder reclinar solamente la parte superior del respaldo esto les venía muy bien para echar la cabeza hacia atrás y lavarles con más comodidad. Es un pequeño truquillo, por si os resulta útil)
- Respaldo reclinable – El respaldo completo se inclina hacia atrás en diferentes posiciones. En algunos modelos de sillas se puede llegar a poner completamente horizontal y en otros solamente reclina hasta un cierto número de grados (suele ser entre 45 y 60). Aquí sí que el paciente gana en comodidad ya que le podemos hacer cambios de posición.

Silla con respaldo reclinable
Es recomendable en estas sillas ponerles un reposacabezas ya que si echamos el tronco hacia atrás la cabeza no debe quedar colgando.
Estas sillas suelen ser algo más voluminosas y más pesadas.
Todos los respaldos vienen de serie fabricados con una tapicería de nylon, acolchada pero finita. Se puede añadir si se quiere una tapicería confort, es decir, con más mullido. Tener en cuenta que si se añade esta tapicería habrá que quitarla antes si se quiere plegar la silla. Se hace de forma muy rápida, en apenas unos segundos, pero el plegado ya no es tan rápido como una tapicería estándar de nylon.

Silla con respaldo reclinable, tapicería confort, reposacabezas y reposapies elevables
Ancho de asiento
Es la medida más importante que debemos tomar. Para ello tenéis que sentar a la persona en una silla o superficie plana, ponerle un libro o un tope a cada lado de la cadera (sin presionar) y levantarlo después.
A la distancia que midáis entre ambos libros (o ambos topes) sumarle un par de centímetros y ese es el ancho de asiento que vais a necesitar.

Elegir el ancho de asiento correcto es fundamental para que la persona quede bien posicionada
La persona debe quedar por tanto encajada en la silla de ruedas pero siempre debe sobrar un poco pensando en poner algo de abrigo en invierno. Nunca deben rozar las caderas con los apoyabrazos laterales de la silla ya que terminarían por provocarle una ulcera en esa zona y tampoco debe sobrar mucho espacio porque la persona tendera a torcerse y coger malas posiciones.
En este tipo de sillas el ancho total de la silla será el ancho de asiento más 18 o 20cm. (es un dato aproximado que vale para la mayoría de modelos, pero consultarlo en el modelo que os interese porque puede variar ligeramente). Es muy importante tener esto en cuenta para estar seguros de que no nos vamos a encontrar con problemas de paso en puertas, ascensores, etc., sobre todo si es una persona algo gruesa.
La prioridad es siempre la medida del paciente pero no debéis olvidar que si la silla no es práctica y útil al final no os va a apetecer salir con ella a la calle. Si no encontráis una silla que os pase adecuadamente por vuestra casa, ascensor o zonas de paso habituales consultarnos, estudiaremos vuestro caso y os intentaremos ofrecer una solución.
Una vez decidido el ancho de asiento no olvidéis poner un cojín antiescaras de la misma medida para evitar las ulceras por presión.
En el podcast nº3 hablamos de la prevención de ulceras, allí podréis escuchar los tipos de cojines que hay en el mercado y como decidir cuál es el más adecuado:
https://www.ortoweb.com/podcast/3-las-escaras-o-ulceras-por-presion/
Tipos de ruedas
Las ruedas pueden ser de dos tipos:
- Hinchables es decir con cámara de aire y cubierta
- Macizas, la rueda es toda de una pieza, de poliuretano.
Una rueda con cámara de aire absorberá mejor la vibración y el traqueteo de la silla por la calle por lo tanto hará que la silla sea más cómoda para la persona que va sentada en ella.
Por contra la rueda puede pincharse y hay que mirar la presión de vez en cuando para comprobar que el hinchado es correcto.
Una rueda maciza no se pincha, no necesita ningún mantenimiento, pero absorbe peor la vibración.
Y entonces… ¿Cuál elijo? Pues depende.
Si el hecho de pinchar una rueda no supone un gran problema porque sabéis o tenéis a alguien que os pueda echar una mano a la hora de cambiar la cámara, sin duda escoger rueda hinchable.
Pero si el hecho de pinchar la rueda va a suponer un trastorno muy grande ya que ni vosotros ni nadie de vuestro entorno va a saber cambiarla, entonces poner rueda maciza y olvidaros de problemas.
Tipos de reposapiés
Todas las sillas de ruedas plegables para calle vienen de serie con reposapiés regulables en altura y extraíbles. Pero existen más opciones de acuerdo con las diferentes necesidades que nos podemos encontrar:
- Reposapiés elevables: permiten poner la pierna en diferentes posiciones y elevarla para que quede en posición recta. Se suele utilizar en personas que llevan una pierna vendada o escayolada por alguna lesión y particularmente en nuestro caso resultan muy prácticos si nuestro familiar o paciente tiene problemas circulatorios y se le inflaman las piernas. Al poner la pierna elevada favoreceremos el retorno venoso y las piernas se les inflamaran menos
- Reposapiés cortos: para personas más bien bajitas (menos de 150cm.) se pueden poner reposapiés cortos para evitar que la pierna les quede colgando.
El pie siempre debe estar apoyado en la plataforma del reposapiés y lo ideal es que tanto cadera, como rodilla, como tobillo estén haciendo ángulos de 90º. Por eso si el rango de regulación de un reposapiés estándar no es suficiente habrá que poner un modelo más corto.
Tipos de reposabrazos
Los reposabrazos estándar sirven de apoyo para el brazo y normalmente son extraíbles o abatibles en la mayoría de las sillas de ruedas. Al poder quitarse nos facilitaran mucho las transferencias laterales desde la silla de ruedas a otra silla, a la cama, etc.
También podemos poner reposabrazos más especiales según las necesidades:
- Reposabrazos largos: tienen más superficie de apoyo para el brazo del paciente por lo que serán más cómodos en personas que tengan poca movilidad en los brazos. Sin embargo al ser más largos chocan si queremos acercar la silla a una mesa, es importante tenerlo en cuenta.
- Reposabrazos regulables en altura: si la persona debe tener el brazo en una posición determinada o es una persona muy alta (más de 180cm.) es recomendable poner este tipo de reposabrazos, ya que así podremos ajustar a que altura queremos que quede el acolchado.
Al igual que comentábamos para las piernas, los brazos también deben quedar correctamente posicionados. Los hombros deben estar rectos, ni caídos ni elevados, y el codo debe hacer un ángulo de 90º. Si la posición no es correcta provocaremos dolor de cuello y espalda a nuestro familiar o paciente.

Posición correcta del brazo apoyado en el reposabrazos.
Accesorios para sillas de ruedas plegables
Dentro de la gran variedad de accesorios que existen, vamos a comentar los accesorios que podrían ser adecuados para las sillas de ruedas para personas con Alzheimer
- Reposacabezas: permitirá descansar la cabeza si está sentado en la silla durante muchas horas. Imprescindible si nuestra silla es de respaldo reclinable.
- Soporte de gotero
- Soporte de botella de oxigeno
- Paraguas para proteger del sol o la lluvia
- Kit para transporte en vehículos: si la persona debe viajar montado en la silla de ruedas (por ejemplo en un autobús adaptado para ir a un centro de día), es recomendable poner este kit, de esta forma la silla se enganchara por los puntos homologados para una mayor seguridad. Y en estos casos también es muy recomendable poner un reposacabezas para prevenir el latigazo cervical en caso de frenada brusca.
- Cinturones, chalecos y sistemas de sujeción: muy importantes también para evitar caídas o autolesiones. Hay muchos modelos que podéis consultar aquí:
https://www.ortoweb.com/movilidad/accesorios-de-movilidad/sistemas-de-sujecion-para-silla-1
- Ruedas antivuelcos: para personas muy agitadas puede ser necesario poner unas ruedas antivuelcos para evitar que en un empujón la silla pueda volcarse hacia atrás. También son recomendables en sillas con respaldo reclinable ya que el centro de gravedad se retrasa hacia detrás si la persona está reclinada y el riesgo de vuelco es mayor.
- Tubo de cola: es una prolongación del chasis de la silla que queda a la altura del eje de las ruedas traseras. Su funcionalidad es ayudar a hacer palanca con el pie cuando queremos subir un escalón con la silla de ruedas.
- Frenos de tambor: Los frenos de tambor son una ayuda para que el acompañante pueda frenar la silla con comodidad. Bajo los empujadores traseros se colocan dos manetas de freno (igual que los de una bici). De esta forma podéis ir frenando la silla siempre que queráis. Este accesorio está pensado para personas que viven en sitios con muchas cuestas o si la persona que cuidáis esta obesa y os da miedo perder el control de la silla durante los paseos.
- Motores de ayuda a la marcha o sillas de ruedas eléctricas con mando de acompañante : existe la posibilidad de añadir a una silla manual un motor de acompañante que le facilite el empuje, sobre todo si la persona que empuja es mayor o no tiene fuerza suficiente, podéis ver las diferentes opciones aquí:
Y la otra opción de motorización es coger una silla de ruedas eléctrica y poner el mando únicamente para el acompañante. Esta solución es más cara pero sin duda es la opción más cómoda si no podéis o no queréis hacer el esfuerzo de empujar una silla manual.
Sillas de ruedas de posicionamiento
Son sillas de ruedas para personas con Alzheimer avanzado, en las que la movilidad es muy reducida o nula. Como la persona estará prácticamente todo el día entre la silla y la cama, están pensadas para aportar la máxima comodidad posible.

Diferentes posiciones para permitir cambios posturales
Gracias a estas sillas podréis realizar numerosos cambios posturales sin esfuerzo ya que permiten:
- Reclinar el respaldo
- Bascular el asiento
- Elevar los pies
Además son sillas con tapicerías anatómicas, algo envolventes y cuentan con diversos elementos para un mayor confort o posicionamiento como:
- Cuña abductora: Pieza acolchada que se pone entre las piernas para evitar que la persona se deslice hacia delante.
- Soportes de tronco: Apoyos adicionales acolchados que se ponen a los lados del respaldo para evitar que se caigan hacia los lados o que adquieran vicios posturales cuando ya no hay control de tronco
- Casi todos los modelos llevan de serie los frenos de tambor y ruedas antivuelco, ya hemos comentado antes para que servían estos accesorios.
Como posible defecto de estas sillas debo decir que su peso es elevado, que no son plegables y que su precio es más elevado que las sillas normales plegables.
Podéis consultar los diferentes modelos en el siguiente enlace:
https://www.ortoweb.com/movilidad/sillas-de-ruedas-manuales/sillas-de-ruedas-basculantes
A la hora de configurar la silla nos regiremos también por las pautas que hemos seguido para los modelos plegables estándar: ancho de asiento, tipo de rueda, tipo de reposabrazos, tipo de reposapiés, etc.
Posicionamiento en silla para conseguir el mayor confort y evitar ulceras
Cuando elegimos una silla de ruedas para una persona con Alzheimer debemos tener en cuenta que el enfermo no va a saber decirnos si va bien o va mal y la mayoría de las veces no va a poder expresarse con claridad si se encuentra incómodo.
Por eso es importante que vosotros sepáis como debe estar sentado y podáis valorar si está bien o está mal posicionado.
Ancho de asiento: tal y como hemos explicado al principio deberá ser el ancho de sus caderas más 1 o 2cm. Si es muy estrecho pueden llegar a provocar ulceras en los laterales del muslo y la cadera por el roce con el reposabrazos y si es muy ancho tendera a desviar la columna cogiendo malas posturas.
Profundidad de asiento: es la medida desde la parte baja de la espalda (glúteos) hasta 5-7 cm. antes de llegar al hueco poplíteo (zona interna de las rodillas). De esta forma conseguimos la mayor superficie de apoyo posible y repartimos perfectamente las presiones.
Altura de respaldo: el respaldo debe ser cómodo y proporcionar confort por lo que debe llegar, mínimo, hasta la base de los omoplatos. Si la enfermedad está en fase avanzada y necesitamos más apoyo entonces debemos buscar que llegue hasta la altura de los hombros.
Reposabrazos: tal y como hemos visto antes el reposabrazos debe permitir que el codo se apoye formando ángulo de 90º, con los hombros en posición recta, ni caídos ni elevados.
Altura de los reposapiés: Como ya hemos visto debemos buscar que los ángulos de la cadera, rodilla y tobillo sean de 90º, para ello el reposapiés hay que regularlo buscando esa posición.
Un reposapiés muy bajo hará que las piernas queden colgando provocando así problemas circulatorios y un reposapiés muy alto hará que el peso de las piernas recaiga sobre la zona de los isquion aumentando así el riesgo de úlceras.
Reposacabezas: este ha de ponerse solo si es necesario, es decir, cuando la persona no tiene buen control de la musculatura cervical o si queremos ir de viaje con la persona en su silla o si tenemos una silla reclinable para que tenga la cabeza apoyada cuando echamos la espalda hacia atrás.
Su función es mantener la cabeza en una postura correcta, erguida y alineada con respecto al tronco, por eso debemos fijarnos bien en su regulación.
Cuando ya no hay ningún tipo de control en la cabeza deberemos poner los reposacabezas anatómicos, que tienen forma de U y sujetaran los laterales de la cara para que la cabeza o se les caiga.
Todas las necesidades de posicionamiento son posibles y deben ser correctamente atendidas para evitar dolores, molestias y sobre todo ulceras por presión. Consúltanos si ves que tu familiar o cuidador no está correctamente sentado en la silla y nosotros te ayudaremos a encontrar la solución.
Acompañamiento de una persona en sillas de ruedas
Para el acompañamiento de una persona en silla de ruedas tenéis que seguir los mismos consejos que ya vimos en el podcast anterior cuando hablábamos de ayudas para caminar:
- Explícale con anterioridad lo que vas a hacer: emprender la marcha, girar, pararnos.
- No realices movimientos bruscos que puedan asustarle.
- Intenta evitar lugares con mucha aglomeración de gente o con ruidos muy altos.
- Vigila que la ropa que lleve sea cómoda y no le haga pliegues o arrugas que puedan molestarle e irritar la piel.
En pendientes muy pronunciadas debes tener cuidado y llevar la silla en dirección contraria al sentido de la marcha, con esto evitaras que la persona se deslice hacia delante y se caiga.
Si tienes que subir un escalón sube primero las ruedas delanteras dejando a la persona ligeramente basculada hacia atrás y después sube las ruedas traseras. Aquí os puede venir bien el accesorio “tubo de cola” que veíamos antes para hacer palanca con el pie.
De cualquier manera es un movimiento que requiere gran esfuerzo, ten cuidado.
Para bajar el escalón, pon la silla de espaldas a la escalera, baja primero las ruedas traseras para que la persona que cuidas quede en posición basculada y después baja las ruedas delanteras.
Si son varios escalones seguidos, es decir, una escalera, no quieras subirla o bajarla tu solo, es peligroso tanto para ti como para la persona que transportas. Pide ayuda y hacerlo al menos entre dos, uno sujetando la silla por delante, por la parte del chasis que está más pegada a las ruedas delanteras y otra persona que coja la silla por detrás, por los empujadores traseros.
Precaución: No cojáis la silla por los reposabrazos o por los reposapiés, son partes móviles que pueden soltarse, siempre por el chasis de la silla.
Os dejo un video de la Cruz Roja en los que se ve perfectamente esta técnica:
Al igual que comentábamos en el capítulo anterior, tenéis que intentar que el rato del paseo sea un momento agradable y tranquilo para ambos, un rato de pasear, tomar el aire y el sol y respirar tranquilidad para que a la vuelta os sintáis más relajados. Y para eso… cariño, amor y paciencia, no hay otra manera.

El paseo debe ser un rato de tranquilidad y entretenimiento, tanto para el enfermo como para el cuidador.
Nos vemos en el próximo capítulo.
Saludos
Ana Arbones Mainar
Farmaceutica
Técnico ortopédicoLa entrada 15.- Sillas de ruedas para personas con Alzheimer aparece primero en Cuidadores y Alzheimer.
27 April 2016, 11:17 am - Sillas de ruedas plegables autopropulsables – son sillas pensadas para uso tanto dentro de casa como en exteriores. La rueda trasera es una rueda grande, normalmente de 60cm. de diámetro y con un aro de autopropulsión para que el usuario de la silla pueda manejarse de forma autónoma e independiente. Este tipo de sillas NO son aptas para personas con Alzheimer ya que no tendrán la capacidad mental de moverse de forma autónoma, puede ser bastante peligroso, podrían lastimarse.
- 29 minutes 27 seconds14.- Las AFAs o Asociaciones de Familiares de enfermos de Alzheimer
Esta semana volvemos a hablar de los cuidados profesionales que tenéis a vuestra disposición y que os pueden ayudar a mejorar la calidad de vida, tanto de la persona que cuidáis como la vuestra.
Sé que algunos de vosotros me escucháis desde fuera de España, así que voy a hacer un breve resumen.
Las AFAs o Asociaciones de Familiares de enfermos de Alzheimer son entidades que se forman en diferentes ciudades o localidades y que se agrupan todas dentro de CEAFA, la Confederación Española de Asociaciones de Familiares de personas con Alzheimer.
CEAFA es una ONG, Organización no Gubernamental cuya meta principal es mejorar la calidad de vida de las personas que sufren la enfermedad de Alzheimer y de sus familiares cuidadores.

Afa Parla
Tenemos hoy la suerte de contar con Lucia Rodríguez, la directora de la AFA de Parla, un pueblo de Madrid, es una asociación especialmente inquieta y activa. Justo ahora hace 15 años que tienen un blog informativo y muy completo sobre la enfermedad y da gusto leer todo lo que hacen por sus pacientes en las redes sociales.
Así que vamos a dar entrada a Lucia para que nos cuente un poquito su labor
En la entrevista hablamos de:
Parte 1 – Contacto
- Cuando contactan con vosotros (antes del diagnóstico, después, cuando ya no pueden más,…)
- quien suele contactar (mujer, marido, hijos,..)
Parte 2 – Servicios
- para el paciente
- para el cuidador
- equipo profesional: cuantas personas sois
Parte 3 – Como os financiáis y colaboración
- financiación – parte usuario, parte subvenciones…
- como colaborar
- como contactar con vosotros si alguien está interesado
Contacta con AFA Parla
http://afaparla.blogspot.com.es/
Tno: 91 698 92 37
Pues esta ha sido la entrevista de hoy ¿interesante verdad? Mi intención es que todos vosotros contactéis con la AFA o Asociación de Familiares de enfermos de Alzheimer que tengáis en vuestra ciudad o en la población más cercana y podáis así beneficiaros un poco de toda la labor que hacen.
En este enlace podréis consultar cual es la AFA más próxima:
http://www.ceafa.es/es/asociaciones-alzheimer
Os invito a contactar conmigo para todo lo que necesiteis en [email protected] y a visitar nuestra ortopedia on line ortoweb.com .
Hasta la próxima semana.
Un saludo
Ana Arbonés Mainar
Farmaceútica
Técnico ortopédicoLa entrada 14.- Las AFAs o Asociaciones de Familiares de enfermos de Alzheimer aparece primero en Cuidadores y Alzheimer.
13 April 2016, 11:15 am - 29 minutes 1 second13.- Terapia asistida con perros para personas con Alzheimer
Hoy vamos a hablar de la terapia asistida con perros para personas con Alzheimer, un tipo terapia que es especial para mi ya que me considero una gran amante de los animales y especialmente de los perros.
Todos conocemos la capacidad de aprendizaje que un perro puede tener, y aunque quizá la ayuda a personas invidentes es la más conocida, también abordan otros muchos campos como la asistencia a personas con discapacidad física, los perros detectores de baja glucemia para niños diabéticos, los perros de terapia en niños con paralisis cerebral, etc.
La intervención o terapia asistida con perros en personas con Alzheimer intenta encontrar una mejora psicológica, social, emocional y cognitiva a través de un equipo humano-animal.
La dirigen técnicos en terapia asistida con animales que además suelen tener estudios sanitarios o de educación especializada.
Pero todo esto nos lo va a explicar mucho mejor Elena Verduguez Caballero, terapeuta ocupacional, técnico en terapia asistida con animales, y experta en hipoterapia y equitación terapéutica. Ella trabaja en Soulcan, una empresa sin ánimo de lucro que intenta demostrar los beneficios que los animales pueden aportar a nuestra sociedad a nivel físico, cognitivo, emocional y social.
Aunque el ámbito de trabajo de esta asociación es muy amplio, Elena es una de las terapeutas especializadas en el tratamiento de personas con Alzheimer, junto a Lua, una preciosa dálmata de 3 años.

Lua, perro de terapia para personas con Alzheimer
Durante la entrevista hablamos de:
- Que es el perro de terapia y que adiestramiento requiere para la terapia a personas con Alzheimer
- programas terapéuticos (individuales, grupales,..)
- aspectos que se trabajan (físico, emocional, social, cognitivo,…)
- mejoras observadas en los pacientes
- contraindicaciones (alergias, miedo,…)
- código de protección animal
- ¿es conocida este tipo de terapia en centros de dia, residencias,etc?¿y por los médicos?¿lo prescriben?
- ¿Cuál es vuestra zona de trabajo?¿Como pueden contactar con vosotros si están interesados?
Datos de contacto de Soulcan
644245062
https://www.facebook.com/SoulCan.TerapiaConPerros/?ref=ts&fref=ts
Y hasta aquí el programa de hoy, espero que la terapia asistida con perros para personas con Alzheimer os haya resultado tan interesante como a mi.
Os invito a contactar conmigo a través del correo [email protected] y a visitar nuestra web ortoweb.com si necesitais algun tipo de ayuda técnica o producto ortopédico.
Nos vemos la proxima semana.
Saludos
Ana Arbones Mainar
Farmaceútica
Técnico ortopédicoLa entrada 13.- Terapia asistida con perros para personas con Alzheimer aparece primero en Cuidadores y Alzheimer.
7 April 2016, 11:25 am - More Episodes? Get the App